Chondromatóza: Postižení čelistního kloubu
Praktické sdělení
Souhrn: Chondromatóza je patologický proces, při němž dochází k postupné přeměně synoviální membrány v chrupavčitou tkáň ve formě dobře ohraničených tumorózních útvarů. Predilekčně postihuje muže středního věku. Typický je výskyt v kolenním kloubu, nicméně i jiné synoviální klouby, např. kyčel, loket nebo kotník mohou být postiženy. V čelistním kloubu je výskyt chondromatózy poměrně vzácný. Rozměry zde dosahuje až několika centimetrů, pacientovi způsobuje obtíže ve smyslu bolesti, omezeného otevírání úst až poruch skusu nebo deformit obličeje. Vzácně se zvrhává v chondrosarkom. Relativní nebezpečí chondromatózy tkví v obtížném stanovení diagnózy, a to díky klinické i rentgenologické podobnosti s jinými onemocněními a dysfunkcemi temporomandibulárního kloubu. Léčba chondromatózy je vždy chirurgická.
Klíčová slova: chondromatóza, temporomandibulární kloub, synoviální metaplazie
Chondromatosis: temporomandibular joint involvement
Professional article
Summary: Chondromatosis is a metaplastic process of synovial tissue with relative rare occurrence in temporomandibular joint. The diameter of the lesion varies up to centimeters, patient’s main subjective complaints are pain, restricted mouth opening or malocclusion and facial deformities. Malignant transformation to chondrosarcoma is rare. Relative risk of chondromatosis is the similarity of clinical and radiologic appearance of other TMJ diseases. Therapy of chondromatosis is always surgical.
Key words: chondromatosis, temporomandibular joint, synovial metaplasia
Úvod
Nádorová onemocnění postihující struktury temporomandibulárního kloubu jsou poměrně málo častá. Celých 81,80 % nádorů tvoří nádory benigní (osteom, osteoblastom, chondrom, chondroblastom, osteochondrom), v 18,20 % jsou pak zastoupeny nádory maligní (chondrosarkom, osteosarkom a synoviální sarkom).
Zvláštní jednotkou, některými autory klasifikovanou jako neoplazie, je chondromatóza. Ve skutečnosti se nejedná o růst nádorové tkáně jako takové, ale o metaplastické postižení (přeměna jedné diferencované tkáně v jinou) (1, 2, 3).
Chondromatóza
Metaplasticky postiženou tkání v případě chondromatózy je synoviální membrána, tj. tkáň, která vystýlá většinu vnitřního povrchu kloubu. Nahrazována je zralou hyalinní chrupavkou. Histopatologicky je tak pro chondromatózu charakteristická přítomnost chondrocytů v subsynoviální tkáni, někdy mohou být jednotlivá ložiska metaplastické tkáně oddělena vazivovými septy. Výsledkem aktivity chondrocytů je tvorba nepravidelných kulovitých útvarů s hladkým perleťovým povrchem bílé, růžové nebo namodralé barvy, velikosti milimetrů až několika centimetrů volně uvnitř kloubu. Chondromatóza postihuje všechny synoviální klouby (nejčastěji koleno, dále kyčle, kotník, loket), v čelistním kloubu je její výskyt málo častý. Literatura připouští jako možné etiologické faktory traumatické postižení chrupavky, osteoartritidu ale i monoklonální chromozomální změny, jednoznačný názor na etiologii chondromatózy neexistuje (3, 4, 5).
Subjektivně může pacient vnímat nepravidelně se opakující bolesti v preaurikulární krajině, zvukové fenomény provázející pohyb v kloubu. Nicméně není výjimkou, že je patologický proces klinicky zcela bez příznaků. S růstem patologické tkáně dochází k rozvoji dalších symptomů, jako je omezení hybnosti čelisti, malokluze ve smyslu otevřeného skusu na postižené straně, zintenzivnění bolesti nebo přítomnost pomalu rostoucí tuhé rezistence v preaurikulární krajině. Chondromatóza je benigní léze, paréza lícního nervu nebo neuralgiformní bolesti ji na rozdíl od malignit zpravidla nedoprovázejí. (3)
Problémem klinických příznaků je skutečnost, že jsou obdobné jako příznaky diskopatií či artrotického postižení TMK. Z tohoto důvodu je pacientova diagnóza často mylně stanovena a pacient je následně nesprávně léčen.
Zobrazovací metody
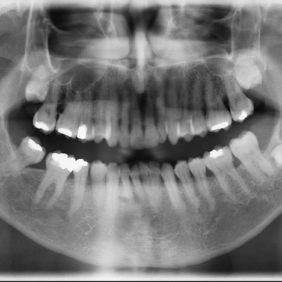
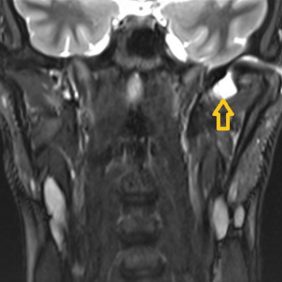
Ze zobrazovacích metod se u postižení TMK užívá rentgenový snímek, počítačová tomografie (CT), magnetická rezonance (MRI). V případě diagnózy chondromatózy má běžně používaný panoramatický snímek nebo rentgenový snímek v projekci na čelistní kloub malou průkaznost, pokud nedošlo ke kalcifikaci léze nebo tlakové atrofii okolních kostních struktur (obr. 1). Větší výpovědní hodnotu má CT, nejpřínosnější je MRI, kterou postačí provést bez kontrastu, běžně v dynamické studii se zaměřením na tkáně TMK. Podle uspořádání se zobrazuje nodulární nebo amorfní masa mezi kloubní hlavicí a jamkou (při méně častých extraartikulárních formách i vně kloubního pouzdra), která může odtlačovat nebo do sebe zabírat kloubní disk. Zmnožení kloubní tekutiny v T2 vážených řezech není pravidlem (obr. 2).
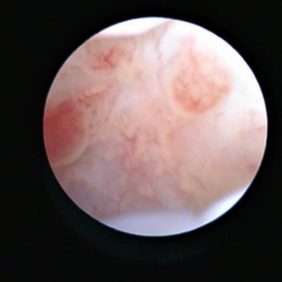
Nejpřesnější diagnostickou metodou je artroskopie kloubu s přímou vizualizací kloubního prostoru (obr. 3) (3, 6, 7, 8, 9).
Fáze onemocnění
Onemocnění probíhá ve třech fázích. První fází je zakládání chondroidní matrix uvnitř synoviální tkáně a formování nodulů. Klinicky bývá toto stadium bezpříznakové, nebo se projevuje různě intenzivní bolestí postiženého kloubu. Klinické vyšetření ani zobrazovací metody včetně diagnostické artroskopie nemohou poskytnout dostatečnou informaci.
Teprve ve druhé fázi se větší noduly ohraničují (v artroskopickém obraze se rýsují pod synoviální tkání) a následně ztrácejí spojení se synovií, takže se uvolňují do kloubního prostoru a vzniká typický nález volných chondroidních „perel“ i v počtu několika desítek uvnitř kloubu.
Třetí fáze onemocnění zahrnuje degenerativní změny, kalcifikaci, případně periartikulární invazi, aktivní růst už neprobíhá. Mikroskopicky jsou v této fázi prokazatelné buněčné atypie, které jsou jinak typické pro synoviální chondrosarkom, ve který se může chondromatóza vzácně maligně zvrhnout. Rozlišení obou jednotek proto může být jak makroskopicky peroperačně, tak i histopatologicky nesnadné. Pro diagnózu chondrosarkomu svědčí spíše rychlejší růst, případně doprovázený neurologickou symptomatologií, prorůstání do okolních struktur, histologicky pak např. myxoidní změny matrix, nekrózy, prorůstání do kosti, nebo exprese PNCA (pomocný protein DNA-polymerázy) v G1 a S fázi buněčného cyklu (3, 10, 11).
Léčba
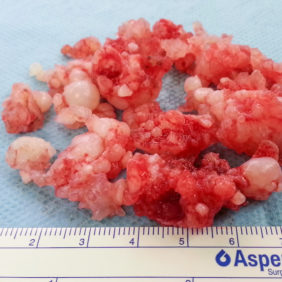
Léčba chondromatózy je chirurgická – vyjmutí léze po částech artroskopicky, u rozměrnějších lézí je nutná otevřená artrotomie. Názory na radikalitu při odstranění se různí od pouhého vyjmutí volných chrupavčitých „perel“ po částečnou nebo úplnou synovektomii. Ta by měla být zvážena kvůli riziku recidivy z buněčných reziduí v synovii, která jsou makroskopicky peroperačně i na zobrazovacích metodách neprokazatelná (12) (obr. 4).
Závěr
Chondromatóza je metaplastické postižení synoviální tkáně. Její klinické příznaky jsou shodné s jinými patologickými procesy postihujícími TMK, proto může být klinicky snadno zaměněna za jiné onemocnění. Vodítkem k určení této diagnózy může být přítomnost tuhé pomalu se zvětšující rezistence v oblasti TMK. V případě podezření na chondromatózu je zlatým diagnostickým standardem zhotovení MRI. Pokud je tato diagnóza potvrzena, léčba je pak vždy chirurgická, ať již ve formě artroskopie či otevřené operace.
Obrazová dokumentace
Literatura
1. Poveda-Roda R, Bagán JV, Sanchis JM, Margauix M. Pseudotumors and tumors of the temporomandibular joint. A review. Med Oral Patol Oral Cir Bucal, 2013, 18(3): e392–e402.
2. Machoň V, Hirjak D. Nádory v oblasti temporomandibulárního kloubu. In: Machoň V, Hirjak D, a kol. Atlas léčby onemocnění temporomandibulárního kloubu. 1. vydání, Triton, Praha, 2014, 122 – 123.
3. Stern D. Benign and malignant tumors. In: Laskin DM, Greene CS, Hylander WS. TMDs. An Evidence-based Approach to Diagnosis and Treatment. 1st ed., Quintessence Publishing, Chicago, USA, 2006, 319–334.
4. Holmlund AB, Eriksson L, Reinholt FP. Synovial chondromatosis of the temporomandibular joint. Clinical, surgical and histological aspects. Int J Oral Maxillofac Surg, 2003, 32: 143–147.
5. Yoshida H, Tsuji K, Oshiro N, Wato M, Morita S. Preliminary report of Ki-67 reactivity in synovial chondromatosis of the temporomandibular joint: An immunohistochemical study. J Craniomaxillofac Surg, 2013, 41(6): e473-e475.
6. Murphey MD, Vidal JA, Fanburg-Smith JC, Gajewski DA. Imaging of synovial chondromatosis with radiologic-pathologic correlation. Radiographics, 2007, 27(5): 1465 – 1488.
7. Wang P, Tian Z, Yang J, Yu Q. Synovial chondromatosis of the temporomandibular joint: MRI findings with pathological comparison. Dentomaxillofac Radiol, 2012, 41(2): 110–116.
8. Ida M, Yoshitake H, Okoch K, Tetsumura A, Ohbayashi N, Amagasa T, Omura K, Okada N, Kurabayashi T. An investigation of magnetic resonance imaging features in 14 patients withsynovial chondromatosis of the temporomandibular joint. Dentomaxillofac Radiol, 2008, 37(4): 213–219.
9. Yu Q, Yang J, Wang P, Shi H, Luo J. CT features of synovial chondromatosisin the temporomandibular joint. Oral Surg Oral Med Oral Pathol Oral Radiol Endod, 2004, 97(4): 524–528.
10. Goutzanis L, Kalfarentzos EF, Petsinis V, Papadogeorgakis N. Chondrosarcoma of the mandibular condyle in a patient with Werner syndrome: A case report. J Craniomaxillofac Surg, 2013, 41(7): e170-e174.
11. MacIntosh RB, Khan F, Waligora BM. Chondrosarcoma of the temporomandibular disc: behavior over a 28-year observation period. J Oral Maxillofac Surg, 2015, 73(3): 465 – 474.
12. Machon V. Manual of TMJ Surgery. The Prague Approach. 1st ed, BusinessMedia, Prague, 2017.
7. 12. 2018
Print: LKS. 2018; 28(12): 272 – 274
Autoři:
Fotografie
- Jitka Levorová
Rubrika:
Téma: