Jak úspěšně napravit neúspěch / Test 23
Obtížná diagnostika kožní píštěle odontogenního původu
Test 23
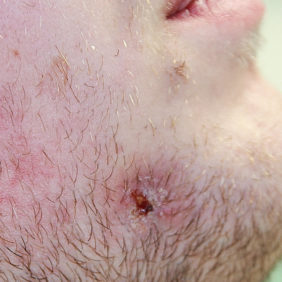
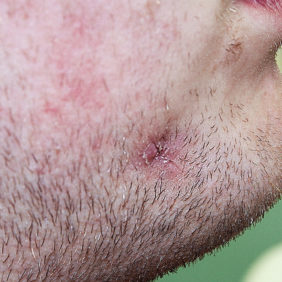
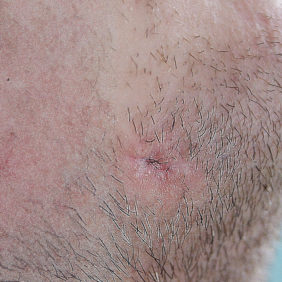
S doporučením k vyšetření se na naše pracoviště dostavil 27letý, celkově zdravý muž. Neužíval trvale žádná léčiva, neudával alergie. V anamnéze prodělal pracovní úraz, při němž byl udeřen do oblasti pravé tváře těžkým předmětem. V bezvědomí nebyl, neměl pocity nevolnosti, na úraz si pamatoval. Vzhledem k absenci výraznějších subjektivních potíží nevyhledal lékařské ošetření. Ty nastaly až za 3 týdny po úrazu, kdy se objevil palpačně tužší otok pravé tváře, s drobnou kožní „ránou“ s hnisavou exsudací (obr. 1). Pacient se proto dostavil k registrujícímu praktickému zubnímu lékaři, který mu předepsal antibiotika. Po této léčbě však obtíže přetrvávaly, a proto byl pacient odeslán s žádostí o vyšetření, resp. ošetření, k otorinolaryngologovi, který stav vyhodnotil jako nezhoubný novotvar kůže a útvar „exstirpoval“ v lokální anestezii. Sekrece hnisu však přetrvávala, otorinolaryngolog z těchto důvodů indikoval ultrazvukové vyšetření. Při tomto vyšetření byla zastižena anechogenita v podkoží nad hranou mandibuly, velikosti 11 x 6 x 9 mm. Závěr zněl retence kožní žlázy či furunkl. Až v následující době bylo při nadále přetrvávajících potížích poprvé pomyšleno na odontogenní původ obtíží a pacient byl odeslán na Stomatologickou kliniku LF UK a FN v Hradci Králové.
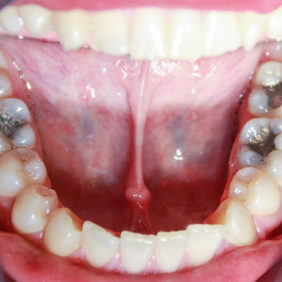
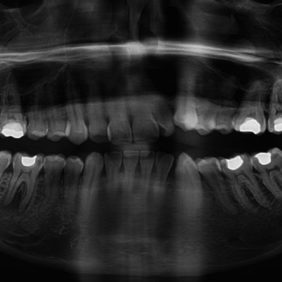
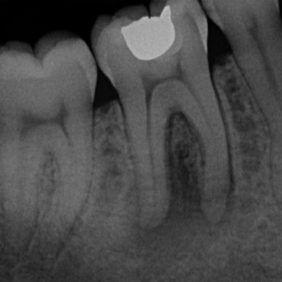
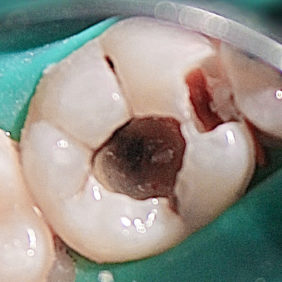
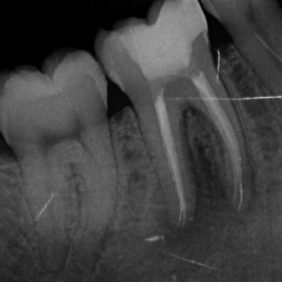
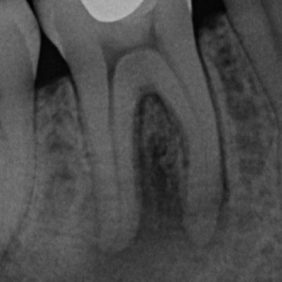
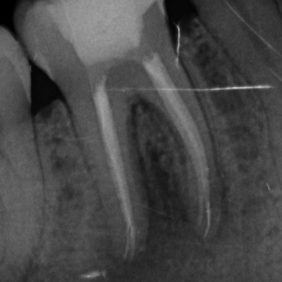
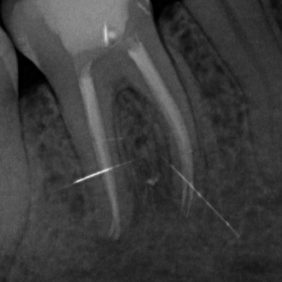
Při klinickém vyšetření pacient neměl žádné bolesti, pociťoval pouze výrazný tlak v oblasti pravé tváře. Při extraorálním vyšetření byl při hraně dolní čelisti vpravo nalezen kožní defekt, hodnocený nejspíše jako ústí kožní píštěle kryté krustou. Během zevní palpace byl v defektu pozorován zánětlivý exsudát s drobnými zrnitými shluky. Intraorálně dominoval nález nevitálně reagujícího prvního stálého moláru vpravo dole (zub 46), zub však byl poklepově klidný. Okluzálně se nacházela amalgámová výplň (obr. 2). Ve fornixu dolního vestibula při zubu 46 byl patrný palpačně tužší infiltrát, směřující k tvářové sliznici. Ortopantomogram i intraorální rentgenový snímek v apikální projekci potvrdily naši pracovní diagnózu. Zub 46 měl na rentgenogramech kořeny s rozsáhlým periapikálním projasněním, dále kariézní lézi meziálně a okluzně amalgámovou výplň s podložkovým cementem, kde však dle rentgenového snímku recidivující kaz zasahoval až k meziálnímu rohu zubní dřeně (obr. 3), (obr. 4). Diagnózu jsme proto uzavřeli jako chronickou periodontititu s kožní píštělí. Výsledky z bakteriologického vyšetření potvrdily diagnózu nálezem Streptococcus pyogenes, mykologické vyšetření neprokázalo přítomnost plísňové infekce.
Otázky:
1. Jaké jsou možnosti léčby, jde-li skutečně o kožní píštěl odontogenního původu?
2. Je nález kožní píštěle s odontogenním původem častý? A jaká je obvyklá doba trvání této afekce do stanovení správné diagnózy?
3. Jak bychom měli hodnotit roli výše zmíněných lékařů?
Test 23 – řešení
Ad 1: Možnosti léčby jsou dvě – endodontické ošetření či extrakce zubu. V tomto případě, v němž se jednalo o zub s dobrým biologickým faktorem, jsme zvolili po dohodě s pacientem první variantu s vědomím, že její úspěšnost závisí zejména na možnosti eliminace mikroorganismů v infikovaném kořenovém systému (1).
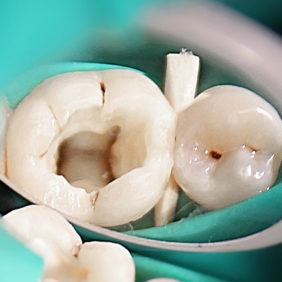
V první fázi endodontického ošetření jsme odstranili amalgámovou výplň a sanovali kaz meziálně. Po odstranění amalgámové výplně byl na spodině kavity patrný recidivující kaz (obr. 5). Dále jsme zhotovili preendodontickou dostavbu z dlouhodobě provizorního materiálu (PhotacTM Fil Quick ApicapTM, 3M ESPE) a zahájili provizorní endodontické ošetření (obr. 6). Po snesení stropu dřeňové dutiny jsme nalezli 4 vstupy do kořenových kanálků (dva v meziálním a dva v distálním kořeni). I přes cílené vyšetření centrální části meziálního kořene nebyl nalezen 5. kořenový kanálek. Po stanovení pracovní délky apexlokátorem (Raypex 6, VDW) jsme kořenové kanálky opracovali NiTi rotačními nástroji (Protaper Universal F2, Dentsply Sirona), 2,5% chlornanem sodným zahřátým na 54 °C, 10% kyselinou citronovou. Výplachy jsme aktivovali (EndoActivator, Dentsply Sirona). Kořenové kanálky jsme provizorně zaplnili hydroxidem vápenatým – Ca(OH)2 (CalxydTM, SpofaDental), vstupy překryli teflonem a trepanační otvor zaplnili dlouhodobě provizorní výplní (PhotacTM Fil Quick ApicapTM, 3M ESPE).
Uzávěr píštěle (po úspěšné eliminaci zdroje infekce) lze očekávat během 5 až 14 dnů (1). Při kontrolním vyšetření po týdnu byl pacient zcela bez obtíží, patrné bylo uzavírání ústí píštěle (obr. 7). Následně, 4. týden od provizorního plnění, jsme přistoupili k definitivnímu ošetření kořenových kanálků. Po aplikaci lokálního anestetika a nasazení kofferdamu jsme odstranili provizorní výplň a teflon z trepanačního otvoru, změřili pracovní délku všech čtyř kořenových kanálků. Kořenový systém jsme znovu opracovali NiTi rotačními nástroji (Protaper Universal F3, Dentsply Sirona), vyplachovali 2,5% chlornanem sodným zahřátým na 54 °C a 10% kyselinou citronovou. Výplachy jsme aktivovali (EndoActivator, Dentsply Sirona). Kořenové kanálky jsme plnili metodou laterální kondenzace, jako sealer jsme použili epoxydovou pryskyřici (AH26®, Denstply DeTrey® GmbH). Vstupy do kořenových kanálků jsme překryli provizorním plastickým materiálem (Litark, Lascod) a trepanační otvor zaplnili dlouhodobě provizorní výplní (PhotacTM Fil Quick ApicapTM, 3M ESPE) (obr. 8). Vzhledem k poukazu na vyšetření, které požadovalo pouze vyřešení příčiny kožní afekce a ne zhotovení postendodontického ošetření, nebylo toto dle platné metodiky VZP pro pořizování a předávání dokladů v naší kompetenci. Pacient byl tedy poučen a v lékařské zprávě, kterou měl předat registrujícímu PZL, jsme požadovali zhotovení postendodontického ošetření zubu 46.
Pacienta jsme pozvali za 6 měsíců ke kontrolnímu vyšetření. Okolí vtaženého kožního defektu bylo zcela klidné, exsudace nebyla patrná, ústí defektu nebylo sondovatelné (obr. 9). Zub 46 byl poklepově klidný. Dle intraorálního rentgenogramu došlo k regresi periapikálního projasnění (obr. 10a), (obr. 10b), (obr. 10c). Terapii jsme z hlediska našeho pracoviště hodnotili jako úspěšnou, na další vyšetření jsme pacienta již nezvali. Na zubu 46 však stále nebylo zhotoveno po stendodontické ošetření a pacient byl opět poučen o jeho nutnosti a referován k registrujícímu PZL.
Vzhledem k rozsahu periapikálního projasnění se domníváme, že koincidence afekce s anamnesticky udaným úrazem byla jen náhodná a že k odúmrti zubní dřeně došlo mnohem dříve.
Ad 2: Kožní píštěl odontogenního původu může být diagnosticky obtížným případem. Jedná se o komplikaci odumření zubní dřeně, při níž bez řádné léčby dojde k šíření infekce kořenovým systémem do periapikálního prostoru, resp. dojde i k resorpci alveolární kosti a cestou nejmenšího odporu ke spontánnímu vytvoření cesty drenáže (2).
Pacient většinou nemá žádné klinické příznaky typu bolestí zubů. Afekce často napodobuje kožní patologii (3). Dermatolog či praktický lékař jsou prvními lékaři, které pacient obvykle navštíví. Často jsou tyto léze nesprávně léčeny chirurgicky či pomocí nejrůznějších antibiotik (4, 5).
Ústí odontogenní píštěle může být lokalizováno intraorálně či extraorálně. Místo vyústění je závislé na různých faktorech, zejména na „virulenci“ mikroorganismu a na topografickému vztahu infekce ke svalovým úponům (6, 7). Proti možnosti včasné a správné diagnostiky hraje skutečnost, že drenáž se může objevit velmi daleko od příčinného zubu. V literatuře byly popsány stavy, kdy ústí píštěle bylo ve vnitřním koutku oka, přičemž příčinným zubem byl horní stálý druhý molár (8). Nejčastěji popisovanou lokalizací ústí kožní odontogenní píštěle je oblast úhlu dolní čelisti a brady, resp. submentální krajina s frekvencí 81 % (9), resp. 86 % (1). Vzhled ústí píštěle je variabilní a zřídkakdy je v literatuře blíže specifikován. Nejčastěji se jedná o hladký, symetrický, vkleslý erytematózní nodulus (uzel) s průměrem do 20 mm. Může či nemusí být přítomná hnisavá exsudace (10).
Prodleva v diagnostice činí průměrně 6 měsíců (8, 11). K vizualizaci průběhu píštěle, resp. k upřesnění příčinného zubu, lze použít zavedení rentgenkontrastního gutaperčového čepu do ústí píštěle a zhotovení intraorálního rentgenogramu v apikální projekci.
Ad 3: Praktický zubní lékař medicínsky popsaný stav nezvládl. Pacienta téměř nevyšetřil, nezhotovil žádné pomocné vyšetření a do třetice indikoval zcela neadekvátní způsob terapie. Chybou na straně otorinolaryngologa byla rovněž neadekvátní terapie, tentokrát na základě stanovení nesprávné diagnózy. Ani jeden z lékařů nepomyslel na odontogenní etiologii obtíží, čímž se adekvátní léčba oddalovala.
Summary
How to retrieve failure succesfully
TEST 23: Difficult diagnosis of the cutaneous fistula of an odontogenic origin
Diagnosing an extraoral fistula of an odontogenic origin might pose a diagnostic challenge. It occurs when the purulent by-products of dental pulp necrosis spread along the path of least resistance from the root apex to the skin on the face or neck. This cutaneous lesion can mimic various dermatologic pathologies; therefore, patients usually visit first a general physician or a dermatologist. Despite systemic antibiotics, symptoms often persist, and at times lead to unnecessary surgical interventions. However, once the infection origin is determined consequent treatment is relatively straightforward – elimination of its source by root canal treatment or tooth extraction. The objective of this case report is to illustrate misdiagnosis of the extraoral odontogenic fistula and its improper treatment indicated by a dentist or an otorhinolaryngologist. A dental cause must be considered and investigated for any cutaneous sinus tract affecting the face or neck. Dental ex amination can facilitate localization of the involved teeth and avoid unnecessary antibiotic or surgical treatment.
Obrazová dokumentace
Literatura
1. Spear KL, Sheridan PJ, Perry HO. Sinus tracts to chin and jaw of dental origin. J Am Acad Dermatol, 1983, 8(4): 486–492.
2. Qazi SS, Manzoor MA, Qureshi R, et al. Nonsurgical endodontic management of cutaneously draining odongenic sinus. J Ayub Med Coll Abbottabad, 2006, 18(2): 88–89.
3. Sisodia N, Manjunath MK. Chronic cutaneous draining sinus of dental origin. Ann Med Health Sci Res, 2014, 4(6): 962 – 964.
4. Pasternak-Junior B, Teixeira CS, Silva-Sousa YTC, Sousa-Neto MD. Diagnosis and treatment of odontogenic cutaneous sinus tracts of endodontic origin: three case studies. Int Endod J, 2009, 42(3): 271 – 276.
5. Cantatore JL, Klein PA, Lieblich LM. Cutaneous dental sinus tract, a common misdiagnosis: a case report and review of the literature. Cutis, 2002, 70(5): 264 – 267.
6. Tidwel E, Jenkins JD, Ellis CD, Hutson B, Cederberg RA. Cutaneous odontogenic sinus tract to the chin: a case report. Int Endod J, 1997, 30(5): 352 – 355.
7. Al-Kandari AM, Al-Quound OA, Ben-Naji A, Gnanasekhar JD. Cutaneous sinus tracts of dental origin to the cin and cheek. Quintessence Int, 1993, 24(10): 729 – 733
8. Guevara-Gutiérrez E, Riera-Leal L, Gómez-Martínez M, Amezcua-Rosas G, Chávez-Vaca CL, Tlacuilo-Parra A. Odontogenic cutaneous fistulas: clinical and epidemiologic characteristics of 75 cases. Int J Dermatol, 2015, 54(1): 50–55.
9. Chan CP, Jeng JH, Chang SH, et al. Cutaneous sinus tracts of dental origin: clinical review of 37 cases. J Formos Med Assoc, 1998, 97(9): 633–637.
10. Samir N, Al-Mahrezi A, Al-Sudairy S. Odontogenic cutaneous fistulas report of two cases. Sultan Qaboos Univ Med J, 2011, 11(1): 115–118.
11. Gupta M, Das D, Kapur R, et al. A clinical predicament – diagnosis and differential diagnosis of cutaneous facial sinus tracts of dental origin: a series of case reports. Oral Surg Oral Med Oral Pathol Oral Radiol Endod, 2011, 112(6): 132 – 136.
15. 6. 2018
Print: LKS. 2018; 28(6): 148 – 151
Autor:
Fotografie
- Nela Pilbauerová
Rubrika:
Téma: