Význam a vyšetření postury v rámci mezioborové spolupráce fyzioterapeuta a stomatologa
Přehledový článek
Souhrn: Jedním z hlavních problémů moderní gnatologie, jejímž základním cílem by mělo být dosažení harmonického uspořádání ve všech kloubech, vazech a svalech těla, je nedostatek mezioborové spolupráce mezi stomatologem, fyzioterapeutem a dalšími profesemi. Klíčem k pochopení řady pacientových obtíží je pochopení postury, jež tvoří základní kámen kineziologického vyšetření pacienta a dává terapeutovi informaci o vyjádření svalové funkce, a tudíž i o stavu pacientova centrálního nervového systému. Je to komplexní proces udržování polohy těla a jeho částí ve stále se měnícím prostředí. Postura předchází většině ostatních pohybů a po provedení příslušného pohybu se posturální systém snaží dosaženou polohu udržet. Pro stomatologa je klíčové pochopení vzájemného dynamického a recipročního ovlivňování postury a stomatognátního systému. Množství vědeckých i klinických poznatků o souvislostech postury a stomatognátního systému je již natolik obsáhlé, že jej stomatolog ve 21. století nemůže ignorovat. Jako optimální se z tohoto pohledu jeví úzká spolupráce stomatologa a fyzioterapeuta, ideálně v rámci jednoho pracoviště, jejichž vzájemná interakce nesmírně obohacuje obě specializace a výrazně rozšiřuje preventivně-terapeutické možnosti stomatologické i fyzioterapeutické (rehabilitační) péče.
Klíčová slova: fyzioterapie, kineziologie, postura, vyšetření
The role and examination of posture in cooperation of physiotherapist and dentist
Review article
Summary: One of the main problems of modern gnathology, which main problem should be reaching of the harmonic organization in all joints, ligaments and muscles of the body, is the shortage of the interdisciplinary approach among dentist, physiotherapeutist and other professions. Understanding posture remains the key for evaluation of many patient's problems and the cornerstone of kinesiological examination which gives the therapeutist the information about muscle function and thus, about his/her central nervous system. It is a complex process of preservation of body position as well as it parts in constantly changing environment. The posture precedes majority of other movements and after the execution of particular movement, the postural system aims to hold the acquired position. For the dentists, mainly the knowledge of mutual dynamic and reciprocal influence on posture and stomatognathic system, is crucial. The amount of scientific and clinical data on the connections of posture and stomatognathic system is so huge, that any dentist in 21st century could not ignore it. The close cooperation of dentist and physiotherapist seems to be optimal modality, ideally in the same office. Their reciprocal interaction hugely enriches both specializations and significantly enlarges preventively-therapeutic possibilities of dental and physiotherapeutical (rehabilitation) care.
Key words: physiotherapy, kinesiology, posture, examination
Úvod
Pohybový systém člověka je funkční celek složený ze tří podsystémů. Podle jednoho z možných pojetí jej tvoří (1) systém opěrný (nosný, pasivní část pohybového aparátu), který představují kosti, klouby a vazy, (2) systém hybný (efektorový, aktivní část pohybového aparátu), představovaný kosterními svaly, a (3) systém řídící (koordinační, kontrolní část pohybového aparátu), který představují jednotlivé části centrálního a periferního nervového systému a jejich deriváty [1]. Biologické, kineziologické a biomechanické vlastnosti jednotlivých podsystémů i chování pohybového systému jako celku určují především anatomické a fyziologické vlastnosti tkání, ze kterých se daný systém skládá. Z hlediska účelu, ke kterému jedinec pohybový systém využívá – teleologické hledisko, rozdělujeme pohybový systém na posturální, lokomoční, akrálně motorický, komunikační, dýchací, nutričně-exkreční (příjem a výdej živin) a logistický. Je důležité si uvědomit, že pohybový systém všechny tyto podsystémy spojuje a porucha v kterékoliv jeho části a kterékoliv funkce z hlediska účelu postihuje celý pohybový systém. Všechny části pohybového systému se totiž navzájem ovlivňují [1].
Komplexně studuje fyziologii opěrného a pohybového aparátu biomechanika (řec. bios – život; mechanē – stroj), v orofaciální oblasti se jí zabývá gnatologie (řec. gnathos – čelist). Ačkoliv pro některé autory má termín „gnatologie“ určitý nádech archaičnosti, není důvodu jej neužívat nadále, neboť alternativní, výstižný, a přitom dostatečně jednoduchý a prakticky použitelný název dosud nemáme k dispozici [2, 3, 4]. V principu ani není potřeba, neboť to, co je třeba neustále posouvat dále, není název, ale jeho obsah. Hlavním problémem moderní gnatologie totiž není terminologie, nýbrž vznik nepřeberného množství gnatologických škol, které spolu vzájemně vůbec, případně jen omezeně komunikují [5]. Každá z těchto škol má část své pravdy, avšak navzájem jsou velmi nesmiřitelné, někdy se svou mírou ortodoxie a persuasivity blíží až náboženskému uskupení. Řada těchto škol navíc nepracuje zcela podle zásad medicíny založené na důkazech, tj. relevantních vědeckých studií, čímž se velmi odchyluje od klasické gnatologie, která pro všechny jevy a úkony hledala vysvětlení a ověřovala je. O takové gnatologii se sarkasticky hovoří jako o „vědě zkoumající, jak žvýkají artikulátory“ [6].
Závažným problémem moderní gnatologie jsou především velké rezervy v mezioborové spolupráci, typicky mezi stomatologem, fyzioterapeutem, rehabilitačním lékařem, psychologem, neurologem a dalšími profesemi. Všechny tyto jevy je proto třeba vnímat jako výzvy a jejich řešením posouvat gnatologii dále, a to především k lepší péči o naše pacienty, nikoliv gnatologii zavrhovat jako „příliš složitou“. Námětem tohoto sdělení je přispět k vyplnění této propasti mezi jednotlivými obory. Článek plynule navazuje na naše předchozí sdělení k této problematice [4, 7, 8].
Obecné principy
Vztah měkkých a tvrdých tkání můžeme vnímat více způsoby. Jak víme z anatomie, tvrdé tkáně poskytují oporu měkkým tkáním a měkké tkáně vymezují jejich vzájemné prostorové vztahy [9, 10]. Pokud však působí měkké tkáně v opozici k tvrdým tkáním, tj. patologicky zvýšeným napětím, vymezují rozsah, typ i silové parametry pohybu měkké tkáně a tvrdým tkáním hrozí poškození (degenerace, opotřebení, atypická přestavba, fraktura). Měkké tkáně působí zpravidla lehkými elastickými silami, avšak konstantně, 24 hodin denně. Didakticky zjednodušeně řečeno „při boji svalu a zubů (kostí) vyhrává vždy sval“. Narušení funkce měkkých tkání navíc předchází následnému poškození tvrdých tkání. V terapii je proto důležité začínat nejprve uvolněním měkkých tkání (svalových spasmů, zkrácených vazů a kloubních pouzder atd.), a obnovit tak přirozené parametry pohyblivosti tvrdých tkání vůči sobě. Kromě toho je třeba vnímat typická poškození zubů (abraze, infrakce, fraktury, přetížení parodontu) jako signály neadekvátního uspořádání či funkce měkkých tkání.
Základním cílem moderní gnatologie je dosažení harmonického uspořádání ve všech kloubech, vazech a svalech těla, zejména v cervikokraniomandibulárním systému [3, 11, 12]. To značí takové uspořádání, při kterém mají měkké tkáně přiměřené napětí, kloubní plochy jsou v adekvátním postavení vůči sobě, v přiměřené vzdálenosti vůči sobě a pohybují se plynule po sobě, v optimálním rozsahu, bez zvukových fenoménů a bolesti. Všechny struktury orofaciálního systému mají tendenci dosáhnout vyváženého, navzájem rovnovážného stavu. Pokud tuto rovnováhu narušíme, je třeba, v souladu se třetím Newtonovým zákonem (zákon akce a reakce), počítat s odpovídajícím protiefektem. Pokud například zvýšíme skus a dosáhneme tak posteriorotace mandibuly, musíme v reakci na to počítat s posteriorotací hlavy. Tato změna se následně může projevit klinickou symptomatologií, někdy i velmi vzdálenou od orofaciální oblasti, kde byly změny iniciovány [13, 14, 15].
Vzájemné funkční propojení jednotlivých etáží těla ukazuje řada studií i klinických zkušeností. Elegantním a často citovaným příkladem je experiment, který provedli D‘Attilio et al. [16]. Potkanům aplikovali na okluzi do molárového úseku jednostranně okluzní překážku z kompozitního materiálu a po týdnu zhotovili zadopřední rtg snímek jejich páteře, na němž nalezli výrazné skoliotické zakřivení, které potkani před zhotovením okluzní překážky neměli. Pokud aplikovali okluzní překážku i na druhou stranu, po týdnu se skoliotické uspořádání páteře normalizovalo [16]. Výsledek této studie by měl mít na paměti každý stomatolog zasahující do okluze. Autoři nezkoumali potkany ze sagitálního pohledu, lze však předpokládat, že u oboustranné okluzní překážky bychom nalezli i posteriorotaci hlavy a adaptivní lordoticko-kyfotické zakřivení zbytku páteře, jež vidíme u pacientů, kteří nosí dlouhodobě vysoké okluzní dlahy, například z důvodu spánkové apnoe [13, 14, 16, 17]. Existují vědecké důkazy i řada empirických zkušeností, které dosvědčují, že tento vztah funguje i recipročně – například při prodloužení dolní končetiny (zvýšení podrážky jedné boty) dochází ke změně skusu [11, 18, 19]. Každý stomatolog by si měl proto uvědomit, že zásahem do okluze (artikulace) nikoliv nepodstatně zasahuje i do posturálního systému příslušného pacienta.
Vzájemná harmonie orofaciálního systému vyplývá ze tří vztahů: (1) fyziologického vztahu krční páteře a lebky, (2) fyziologického vztahu lebky (včetně horní čelisti) a mandibuly a (3) fyziologického vztahu horních a dolních zubů v klidu (tj. v jemném kontaktu horních a dolních zubů). Jakákoliv změna v jednom z těchto faktorů automaticky vyvolá změnu v ostatních dvou [13, 14].
Vztah kloubních plošek v temporomandibulárním kloubu a zubů v okluzi je v principu podobný – plošky by po sobě měly jemně klouzat, bez zvýšeného tlaku, přičemž mezi ploškami je synovie, resp. slina. Pro představu – pocit klidného kontaktu zubů dosáhneme tak, že přiložíme zuby k sobě, polkneme a posouváme zuby po sobě bez zvýšené svalové síly po sobě do jednotlivých exkurzí – při těchto pohybech se nevyskytuje žádný dyskomfort ani zvukové fenomény. Pocit odpovídající přetížení kontaktů dosáhneme tak, že přiložíme zuby k sobě, maximálně stiskneme a následně provádíme exkurze – tento pocit je zpravidla velmi nepříjemný a navíc provázený zvukovým fenoménem. Podobná situace nastává i v kloubech. Důsledkem přetížení zubů jsou jejich abraze a fraktury, důsledkem přetížení kloubů je jejich degenerativní poškození [12].
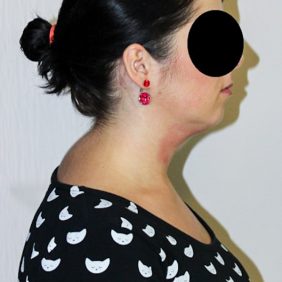
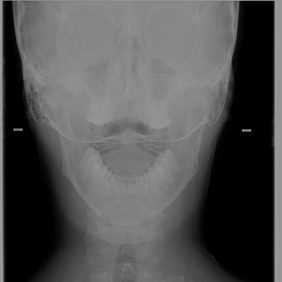
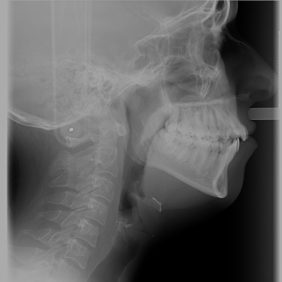
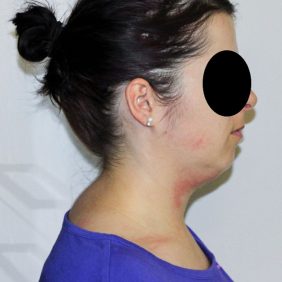
Stomatologové jsou ve většině případů zvyklí posuzovat nejprve zuby a přilehlé tkáně, následně temporomandibulární kloub a nakonec případně i supramandibulární („žvýkací“) svaly. Z hlediska moderní gnatologie je vhodnější postupovat opačně. Je důležité posoudit a harmonizovat nejprve polohu lebky vzhledem ke zbytku těla (osovému skeletu) a teprve následně polohu mandibuly vůči lebce (obr. 1a), (obr. 1b), (obr. 1c), (obr. 2a), (obr. 2b), (obr 2 c), (obr. 3), (obr. 4), (obr. 5a), (obr. 5b). Začít je totiž třeba od osového skeletu (páteř) celého těla (ze kterého vychází funkce celého těla), nikoliv od nejvíce periferní a pohybově nejvolnější části (mandibula). Základem je tedy především normalizace polohy a stabilizace hlavy (fossae mandibulares ossium temporalium) v prostoru a ve vztahu ke zbytku těla [13, 14]. Pokud se totiž prvotně snažíme ovlivnit polohu mandibuly a udržet ji v nové pozici, jak se v klinické praxi často děje, může to, na základě změny tahů svalů a vazů, způsobit výrazné změny v pozici hlavy vůči krční páteři s rozvojem klinické vertebrogenní a další symptomatologie [18, 20]. Je to, jako bychom nejprve rehabilitovali periferní část končetiny a následně postupovali směrem k centru. V rehabilitační praxi se však pracuje přesně opačně – od centra k periferii. Triviálně řečeno, připomíná to situaci, kdy si „nejprve pořídíme nábytek a následně koupíme dům“. Klíčem k začátku terapie je tedy postura, v jejíž analýze a terapii se neobejdeme bez fyzioterapeuta.
Postura
S termínem postura se v odborné lékařské literatuře a v praxi fyzioterapeuta setkáváme velmi často, neboť tvoří základní kámen kineziologického vyšetření pacienta a dává terapeutovi informaci o vyjádření svalové funkce, a tudíž i o stavu pacientova centrálního nervového systému [18]. Postura je komplexní proces udržování polohy těla a jeho částí ve stále se měnícím prostředí. Postura předchází většině ostatních pohybů a po provedení příslušného pohybu se posturální systém snaží dosaženou polohu udržet [18, 20, 21]. Posturální program je základním mechanismem zajištění stabilizované polohy těla, zejména ve vztahu ke gravitační síle. Jeho hlavním koordinátorem (integračním centrem) je nervový systém, jeho oporou je osový skelet, jeho vykonavatelem (efektorem) jsou posturální svaly, které zabezpečují vzpřímenou polohu těla či jinou polohu těla, vhodnou jako výchozí pro daný pohyb. Antigravitačně (posturálně) se podílí i plasticita vazivových struktur osového skeletu, pružnost meziobratlových plotének a adheze kloubních ploch [9, 10]. Nedílnou součástí posturálního systému je kraniovertebromandibulární systém. Jeho základním úkolem je na jedné straně udržet hlavu proti působení gravitace a na druhé straně zajistit klidovou polohu mandibuly [11].
Cervikokraniální (cerviko-kranio-mandibulární) systém je klíčovou strukturálně-funkční jednotkou, která zabezpečuje funkční spojení orofaciálního systému s ostatními částmi těla. Toto spojení je poměrně komplexní, o čemž se můžeme jednoduše přesvědčit například tím, že zkusmo na izolovaný skelet člověka volně položíme lebku s mandibulou – prakticky okamžitě se na krční páteři lebka převáží ventrálně a spadne na zem. Proto potřebujeme svalově-vazivový aparát, aby (nejen) tyto diskrepance kontinuálně vyrovnával. Vzájemné souvislosti kostí lebky a svalově-vazivového aparátu krční oblasti jsou však velmi složité a klinicky velmi významné. Jejich uspořádání je podmíněno velmi složitým evolučním vývojem, charakteristickým zejména přechodem z chůze po čtyřech na chůzi po dvou (lidský bipedalismus) a výrazným zvětšením mozkové části lebky [23, 24, 25]. Tyto změny vedly k (1) posunu středu osy otáčení lebky (tj. pozici kondylů lebky) vůči krční páteři ventrálním směrem, (2) redukci masy svaloviny šíje a (3) nárůstu zatížení páteře v dlouhé ose. V průběhu evoluce se u člověka ustavila dynamická rovnováha, která odpovídá vzpřímenému postoji s pohledem upřeným vpřed a mírnou kyfózou krční páteře, která je přirozeně kompenzována prohnutím kaudálnějších úseků páteře [23, 24, 25]. Tím, že jsou cervikální a kraniální systémy navzájem spojeny, může dojít k vychýlení z této rovnováhy jak při změně polohy hlavy, tak při změně polohy mandibuly, jazylky či krční páteře, a v důsledku nejprve ke klinicky asymptomatické adaptaci, později ke klinicky významnému patologickému stavu v ostatních částech tohoto systému.
Zuby, jazyk i svaly orofaciální oblasti jsou přes centrální nervový systém integrovány i do posturálních funkcí. To má závažné klinické dopady. Úpravou uspořádání chrupu lze totiž ovlivnit funkci páteře a tím dalších kloubů, čímž dojde ke změně celé postury. A naopak. Známý je například případ tenisty Karla Nováčka (*1965), kterému pomohl monacký zubní lékař od chronických problémů s kolenem úpravou okluzních poměrů [19]. V klinické praxi bylo také opakovaně prokázáno, že postavení čelistí vůči sobě má zásadní vliv na svalovou sílu končetin, může ji ovlivnit až o 20 % [19]. Příkladem je americký profesionální boxer těžké váhy Larry Holmes (*1949), u kterého profesor Mariano Rocabado prokázal různou svalovou sílu při použití různých nákusných dlah, čímž výrazně zvýšil jeho úspěšnost v ringu [15].
Jednotliví autoři v souvislosti s posturou omezují svůj pohled pouze na rovnovážné funkce či na vyšetření stoje a chůze [2], ovšem pojem postura je mnohem širší, a tudíž vyžaduje i komplexní úhel pohledu při jejím důkladném vyšetření. Posturu chápeme jako aktivní držení pohybových segmentů těla proti působení zevních sil, ze kterých má v běžném životě největší význam síla tíhová, což je síla, která působí na všechna tělesa na povrchu Země, jež je dle Newtonova gravitačního zákona výslednicí gravitační síly Země a odstředivé síly vzniklé otáčením Země kolem své osy. Postura ovšem není synonymem vzpřímeného stoje na dvou končetinách nebo sedu, jak je často prezentováno, ale je součástí jakékoliv polohy a hlavně každého pohybu. Postura je tedy základní podmínkou pro pohyb a nikoliv naopak. Rozfázujeme-li si jakýkoliv pohyb, dostaneme kratší časové úseky daného pohybu, jakési „zmrzlé fáze“, ze kterých můžeme potom odvodit držení těla. Jde o postavení v kloubech při „poloze nepohybu“ během pohybu [18, 20, 21, 22].
Kraniovertebromandibulární systém je extrémně dynamický systém, a takto je nutné jej vnímat. S každým pohybem a každou interferencí se mění vzdálenost kloubních plošek, délka a napětí svalů, ligament a kloubních pouzder i poloha zubů v zubních alveolech. I když jsou tyto změny často relativně malé, v řádu mikrometrů až milimetrů, jsou pro celý systém velmi významné, neboť malá změna v jedné části systému se může s mnohonásobnou intenzitou projevit v opačné části kraniovertebromandibulárního systému. Například posun kloubních ploch intervertebrálních kloubů mezi obratli C2 a C3 o 1 mm způsobí změnu ve výšce skusu o 3 mm [13, 14].
Pro pochopení klinické funkce kraniovertebromandibulárního systému je důležité si uvědomit, že dyskomfort a bolesti, které pacienti pociťují, vycházejí prakticky vždy z měkkých tkání (synovie, periodontium, zubní dřeň, kloubní pouzdro, vazy, svaly), nikoliv z tvrdých tkání (kost, chrupavka, tvrdé zubní tkáně). Stomatologové jsou však z podstaty zvyklí posuzovat hlavně tvrdé tkáně, neboť většina stomatologických vyšetření (rtg, CT, měření, modely) a výkonů (preparace zubních tkání, implantologie, ortognátní chirurgie) je orientována právě na tvrdé tkáně, a to často spíše staticky než dynamicky. Pro odstranění dyskomfortu a bolestí v kraniomandibulárním systému je však třeba především pracovat s měkkými tkáněmi.
Posturální funkce rozdělujeme do tří skupin [18]:
1. Posturální stabilita: označujeme tak schopnost našeho těla zajistit takové držení, aby nedošlo k nezamýšlenému anebo neřízenému pádu. Jedná se tedy o kontinuální dynamický děj, který nám zabezpečí „zaujímání“ stálé polohy. Roli zde hraje biomechanický faktor našeho těžiště, které se musí v každém okamžiku promítat do opěrné báze (tj. celá plocha ohraničená nejvzdálenějšími hranicemi plochy nebo ploch opory).
2. Posturální stabilizace: posturální stabilizaci chápeme jako aktivní (svalové) držení segmentů těla proti působení zevních sil řízené centrálním nervovým systémem. Naše svaly se tedy snaží aktivně zpevnit segmenty proti působení zevních sil, především tíhové síly. Pomocí svalové souhry (tzv. koaktivační aktivitou) může proto dojít ke vzpřímenému držení a lokomoci těla jako celku.
3. Posturální reaktibilita: i zde se jedná o jakousi svalovou koordinaci, ovšem roli hrají i více vzdálené svalové skupiny, které se podílejí na zpevnění jednotlivých segmentů (kloubů). Základem pohybu segmentů těla je vytvoření svalového pevného bodu (tzv. punctum fixum), který se vytvoří tím, že se jedna z úponových částí svalu zpevní, aby druhá úponová část svalu mohla provádět pohyb v kloubu (tzv. punctum mobile) [18].
Z tohoto základního členění vyplývá, že vyšetření postury v praxi probíhá jak ve statických, tak v dynamických polohách, neboť jedině tak získá fyzioterapeut celistvou informaci o pacientově systému.
Inspekční vyšetření (aspekce) postury upřesní naši představu o náchylnosti pacienta k přetížení či poranění a umožní náhled na propojení struktury a pohybové funkce. Do držení těla se promítá svalové napětí, uplatňují se centrální řídicí mechanismy včetně stavu vaziva, anatomických poměrů a psychiky. Postura rovněž odráží reakce na patologické stavy uvnitř organismu [18, 22].
Terapeuta zajímá postavení jednotlivých segmentů, rozložení a míra svalového napětí. Za předpokladu fyziologické situace jsou jednotlivé pohybové segmenty vyváženy (tzv. centrovány) tak, že je posturální napětí ve svalech (především v povrchových svalech) minimální. Každé zvýšené (ať už lokalizované, nebo celkové) svalové napětí má značnou výpovědní hodnotu. Je v podstatě nemožné, aby zvýšené klidové posturální napětí nebylo zdrojem nebo následkem obtíží pacienta (včetně možných interních poruch). Napětí ve svalech během stoje hovoří také o celkových relaxačních schopnostech pacienta. Při vyšetření postury vycházíme ze srovnání s tzv. ideální posturou, kterou chápeme v kontextu centrálních programů posturální ontogeneze [18]. Během motorické ontogeneze totiž dochází právě k vývoji postury (držení těla), resp. ke schopnosti kvalitního zaujmutí polohy v kloubech, jejich zpevnění prostřednictvím koordinované svalové aktivity a vývoji náročné a opěrné funkce. Ideální postura je proto termín, který můžeme definovat propojením anatomických, biomechanických a neurofyziologických principů a nacházíme ho během našeho postupného posturálního postnatálního vývoje. Vývojový model stabilizace trupu, hrudníku, pánve a končetin je řízen programem centrálního nervového systému a vzhledem ke komplexnosti tohoto děje přesahuje jeho popis obsahové možnosti tohoto sdělení [18, 21].
Svalový tonus
Svalový tonus (svalové napětí; angl. muscle tone; nepřesně „zbytkové napětí svalu“) je každý stav napětí svalu (řec. tonos – napětí), který nesouvisí s aktivním pohybem a existuje téměř bez energetických nároků a únavy. Tonus svalů se v klidu i při pohybu mění tak, aby nedošlo k poškození kloubů a páteře [26].
Klidový tonus (klidové napětí) je fyziologicky přítomný u každého svalu v klidovém stadiu, vymizí až v bezvědomí či při poškození nervově-svalového aparátu. Rozdělujeme jej na dva základní typy:
(1) Tonus elastický – vyplývá z klidové tenze elastických struktur svalu. Tonus elastický představuje výhodnou výchozí polohu svalu pro kontrakci. Existuje dlouhodobě, není energeticky náročný, nejeví únavu ani nevykazuje rozdíly v membránovém potenciálu.
(2) Reflexní tonus – je způsoben opakovanými salvami akčních potenciálů způsobujících stah svalu. Reflexní tonus má charakter slabé izometrické kontrakce. Je řízen signalizací ze svalových vřetének, jejíž stupeň závisí na stupni natažení svalu a zpětné vazbě přicházející z ostatních svalů do svalového vřeténka. Pro udržení reflexního tonu má význam i senzitivní inervace z okolí kloubů. Reflexní tonus má význam jak pro udržení pozice těla a jeho součástí, tak pro uskutečnění náhlé kontrakce. Zvýšení reflexního tonu svalu může být doprovázeno zvýšením tonu antagonisty a mechanismem hromadění produktů anaerobního metabolismu vyvolávat bolest jak vlastního svalu, tak antagonisty (přenesená bolest).
Vztah krčních nervů a trojklaného nervu
Ač je vzájemné propojení prvních tří krčních míšních nervů a všech tří větví nervus trigeminus vědecky velmi podrobně doloženo, v klinické praxi stomatologa je relativně velmi málo známo, ale přitom hraje zásadní roli v diferenciální diagnostice i terapii bolestí orofaciální oblasti (obr. 1a), (obr. 1b), (obr. 1c), (obr. 2a), (obr. 2b), (obr. 2c), (obr. 3).
Klíčovou oblastí v tomto propojení je protáhlé míšní jádro trojklaného nervu – nucleus spinalis nervi trigemini (angl. trigeminocervical nucleus), sahající od dolní části Varolova mostu až do horních krčních segmentů hřbetní míchy. Má tři hlavní části: (1) subnucleus oralis, jež přijímá aferentní vlákna z části obličeje přilehlé ke střední čáře, tj. převážně z dutiny ústní a nosu, (2) subnucleus interpolaris, jež přijímá aferentní vlákna z ventrolaterálních partií obličeje, tj. oblasti tváří a očnice, a (3) subnucleus caudalis, jež přijímá aferentní vlákna z laterálních částí obličeje. Laterálně od tohoto jádra je uložen svazek vláken, tractus spinalis nervi trigemini, do kterého vstupují svazky A-delta a C vláken trojklaného nervu, vedoucí bolestivé a termické signály.
Vlákna tohoto svazku jsou somatotopicky uspořádána. Nejventrálněji jsou vlákna z n. V1, uprostřed vlákna z n. V2 a dorzálně vlákna z n. V3. Tato vlákna postupně odbočují mediálně a zanořují se do nucleus spinalis nervi trigemini. Pro klinickou praxi má velký význam, že axony ganglion nervi trigemini se v oblasti krční míchy hustě spojují s axony spinálních ganglií míšních nervů C1–C3, a to na dendritech neuronů nucleus spinalis nervi trigemini [27, 28, 29]. Tato skutečnost se označuje jako trigemino-cervikální funkční konvergence [30].
Projekce počitků z těchto oblastí je navíc obousměrná [30]. Z toho vyplývá i možnost výskytu přenesených bolestí mezi inervační oblastí míšních nervů C1–C3 a inervační oblastí nervus trigeminus [27, 29]. Bolesti vycházející z oblasti zubů, čelistí a čelistního kloubu se tak mohou projikovat do krční oblasti a, naopak, bolesti z cervikální míšní oblasti C1–C3 (např. útlak těchto míšních nervů špatnou posturou, iritace po poranění krční páteře) se mohou projikovat do orofaciální oblasti, zejména do oblasti čela, očnice, líce, čelistního kloubu a ucha, což může působit diferenciálně diagnostické rozpaky [12, 29]. Tento typ bolesti se označuje jako cervikogenní bolest hlavy [27, 30]. Velmi důležité je, že spojitost mezi nervus trigeminus a níže uloženými krčními míšními nervy (tj. míšní nerv C4 a nižší) nalezena nebyla [29]. Problémy v nižších etážích krční páteře se typicky projevují v oblasti horní končetiny, typicky paresteziemi akrálních partií – tato skutečnost je však, na rozdíl od trigemino-cervikální funkční konvergence, odborné lékařské veřejnosti široce známa a v literatuře podrobně rozpracována.
Vyšetření postury
Předběžné informace o posturálních funkcích získáváme již pacientovým vstupem do ordinace a během vstupního rozhovoru. Komplexní integrující pohled dává rychlou a přehlednou informaci o celkovém stavu vyšetřovaného a tvoří bázi, ze které vycházíme při fyzikálním vyšetření a návrhu terapie. Celkové vyšetření pohledem umožňuje intuitivně navrhnout další diagnostický postup a uvažovat předběžně i o způsobu terapeutického postupu.
Samotné vyšetření postury potom probíhá podle jednotlivých tělesných regionů a má systematický průběh. Vzhledem k tomu, že každý terapeut pracuje jiným způsobem, má jiné zaměření či zkušenosti, nelze v rámci vyšetření aplikovat jeden obecný předepsaný protokol (angl. guideline) – jedná se o zcela jiný typ vyšetření, než jsou zvyklí stomatologové. Terapeut podle aktuálního stavu pacienta své vyšetření různými způsoby modifikuje a rozšiřuje. Nejedná se tedy o žádný rigidní postup, nýbrž o souhrn možností, podle kterých můžeme pacienta diagnosticky mapovat. Pacienta standardně vyšetřujeme ve spodním prádle.
Následující popis je stručný a má poskytnout pouze orientační představu o rozsáhlosti kineziologického rozboru v rámci diferenciální diagnostiky [22].
Vyšetření stoje
Prostý stoj hodnotíme v postavení, jaké pacient zaujme bez předchozích instrukcí. Nejčastěji jde o individuální navyklé vzpřímené držení, nikoli stoj v pozoru nebo pohovu. Soustředíme se na míru a distribuci svalového napětí a vyváženost mezi jednotlivými segmenty. Hodnotíme velikost opěrné plochy dané vzadu spojnicí pat, po stranách spojnicí okrajů nohou a vpředu spojnicí hlaviček metatarzů všech prstců. Z velikosti opěrné plochy lze posuzovat stabilizační funkci, která je tím lepší, čím je zaujatá opěrná plocha menší. Stoj obecně není nikdy zcela symetrický. Projevuje se to např. rozdílem stranové zátěže obou dolních končetin, který nemá přesahovat 10–15 % tělesné hmotnosti [18, 21].
Vyšetření páteře jako celku
Při vyšetření páteře se zaměřujeme především na její vyváženost, a to jak ve frontální, tak sagitální rovině. Klidný stoj je charakterizován minimální svalovou aktivitou a optimální zátěží statických a dynamických struktur pohybového aparátu. Zakřivení páteře hodnotíme v krčním, hrudním a bederním úseku v předozadním směru: s ohledem na dynamické křivky, dvě lordotické a jednu kyfotickou křivku. Popisujeme i místo, kde přechází lordóza v kyfózu, případně hodnotíme skoliotickou křivku. Současně hodnotíme i stupeň fixace těchto křivek při změně polohy hrudníku, jako je tomu právě u skolióz, kde popisujeme konvexitu a konkavitu.
Posuzujeme také postavení hlavy a krku, kde se zaměřujeme na předsunuté držení (angl. forward head posture), sledujeme svalové napětí a symetrii kolem šíje a trapézových svalů. Dále hodnotíme z ventrální strany napětí břišních svalů a bránice, které by mělo být vyvážené, ze zadní strany pak paravertebrální svalstvo. Sledujeme též příčné roviny (chodidla, pánev, bránice, ústní dno), které by za fyziologické situace měly být nad sebou a ve vyváženém postavení [18].
Vyšetření krční páteře
Jak již bylo řečeno, postavení hlavy hraje pro temporomandibulární kloub zásadní roli, a proto se při základním aspekčním vyšetření musíme dívat nejen na její postavení, ale i na postavení krční páteře (obr. 4), (obr. 5a), (obr. 5b) respektive C/Th přechodu. Hodnotíme její lordotickou křivku, která nezřídka může být vyhlazená nebo naopak prohloubená, což bývá často spojeno s předsunutým držením hlavy a převahou musculus sternocleidomastoideus. Kromě předsunu nacházíme v postavení hlavy a krční páteře velmi často rotační nebo lateroflexční držení, které značí nejen určitou asymetrii, ale může se projevit kraniocervikálními potížemi a potížemi i ve vzdálených místech páteře. Klíčovou zónu pro dolní úsek krční páteře představuje značně mechanicky zatěžovaný úsek C6–C7, který má rovněž vztah k horním končetinám. Proto posuzujeme i postavení ramen a celé končetiny. Po aspekčním vyšetření musí následovat vyšetření měkkých tkání a pasivní vyšetření jednotlivých segmentů krční páteře od atlanto-occipitálního skloubení až po C6/C7 a C7/Th1 [21].
Vyšetření pánve
Pro fyziologickou vyváženost držení těla a jeho stabilizaci má zásadní roli postavení pánve. Do postavení pánve se promítají odchylky jak z oblasti končetin, tak trupu. Odchylky postavení pánve mohou být ve směru předozadním (anteverze, retroverze), pánev ale může být rovněž postavena šikmo, posunutá laterálně, rotována nebo být v torzi.
Poruchy postavení pánve jsou často důsledkem asymetrické délky dolních končetin, nevyváženosti mezi paravertebrálním svalstvem a břišními svaly, napětí svalů upínajících se na dolní končetiny a pánev, postavení kyčelních kloubů atd. Příčin pro různé asymetrie a následné blokády v této krajině je velké množství a vyžaduje důslednou funkční diferenciální diagnostiku [18, 22].
Vyšetření hrudníku
Posuzujeme konfiguraci hrudní páteře a zejména to, zda pacient nemá sklon ke kyfotickému držení či skolióze. Hodnotíme také tvar hrudního koše, jeho morfologickou i funkční symetrii, postavení hrudní kosti, klíční kosti, ramen a žeber. Správné postavení hrudníku je důležité pro vyváženost svalstva, resp. eliminaci nevýhodných sil působících během držení těla.
Při rovnovážném zapojení svalstva je hrudník nastaven tak, že je předozadní osa mezi úponem pars sternalis bránice a zadním kostofrenickým úhlem nastavena skoro horizontálně. Horní a dolní fixátory hrudníku, tj. prsní svaly na straně jedné a břišní svaly na straně druhé, by měly být v rovnováze.
K nejčastějším odchylkám, které můžeme spatřit, je tzv. inspirační (nádechové) postavení hrudníku. To svědčí o nedostatečné funkci bránice, a tudíž nadměrném přetěžování pomocných dýchacích svalů. To bývá také spojeno s nadměrnou anteverzí pánve a dalšími následky v celém posturálním systému. Zásadní jsou také pohyby hrudníku, které sledujeme v rámci vyšetření stereotypu dýchání, neboť mají přímý vliv na stabilizaci polohy těla, protože dechové svaly tvoří součást stabilizace posturálního svalstva [18, 20, 21].
Vyšetření lopatek
Lopatka (scapula) a jejím prostřednictvím i celá horní končetina je připojena k hrudníku pouze jediným, akromioklavikulárním kloubem. Její poloha a pohyblivost je tedy vymezena prakticky výlučně měkkými tkáněmi, svaly a vazy [9].
Problematika funkčních poruch spojených s odchylkami v postavení lopatek je značně široká a souvisí i se všemi výše popsanými segmenty těla. Lopatky proto posuzujeme rovněž v kontextu s hrudníkem, hrudní páteří a žebry, protože jejich postavení a svalové stabilizační schopnosti jsou pro optimální funkčnost lopatek zásadní. U postavení lopatek je důležité hodnotit především postavení vertebrálního okraje k páteři a polohu spodního úhlu lopatky (angulus inferior scapulae). Mediální okraj lopatek je uložen rovnoběžně s páteří. Neutrální poloha lopatek tedy není jejich přitažení k páteři, tj. addukce, jak je často chybně doporučováno při korekci kulatých zad. Důležitou roli pro stabilizaci lopatek hraje musculus serratus anterior, jehož funkci vyšetřujeme spíše dynamickými zkouškami, např. pohybem horních končetin [18, 20].
Vyšetření dolních končetin
Dolní končetiny hodnotíme jednak samostatně, jednak porovnáváním stranových rozdílů (stranové diference). Posuzujeme staticky anatomickou i funkční délku končetin, postavení kyčelních i kolenních kloubů, tj. valgózní či varózní postavení, stupeň flexe nebo retroflexe v kolenou, směřování čéšek, postavení patních kostí a chodidel.
Na chodidlech pak vyšetřujeme postavení prstců (např. tzv. kladívkové či drápovité), hallux valgus a stav příčné i podélné nožní klenby. Nožní klenby mohou být ovlivněny jednak anatomicky, strukturálně, ale také svalovou aktivitou a koordinací. Noha je fyziologicky schopna svalovou činností „uchopovat“ aktivně terénní nerovnosti a tím zajišťovat potřebnou oporu pro lokomoci po nerovném terénu. Chodidlo má tedy rovněž funkci jakéhosi „tlumiče“ nárazů, které se při správné funkci při každém došlapu tlumí a šetří tím kotník, koleno a všechny vyšší struktury až po páteř. Význam nožní klenby proto není pouze biomechanický, ale také proprioceptivní. Z toho důvodu je zcela zásadní dolní končetiny vyšetřovat spíše v dynamických zkouškách, jako je stoj na jedné noze, na špičkách apod. [18, 22].
Vyšetření chůze
Chůze je základní lokomoční stereotyp vybudovaný v ontogenezi na fylogeneticky fixovaných principech. Způsob chůze je charakteristický pro každého jedince, neboť se jedná o komplexní pohybovou funkci. Projevují se zde poruchy pohybového aparátu i nervové soustavy. Diagnostika chůze je proto velmi rozsáhlá, na druhou stranu je však velmi důležitá, neboť nám může pomoci odkrýt mnoho funkčně pohybových nedostatků.
Při vyšetření sledujeme jednotlivé fáze krokového cyklu (úder paty, kontakt nohy, střed stojné fáze apod.), v jakém kloubu dolní končetiny se odehrává hlavní pohyb a která svalová skupina se proto dominantně zapojuje. Pozorujeme dynamiku nožní klenby v pohybu (oproti klidovému stoji) a hodnotíme symetrii, délku a šířku kroku. Kromě dolních končetin sledujeme také pohyby pánve a páteře. Páteř, která během chůze rotuje, by se neměla výrazně uklánět ani lordotizovat. Zajímá nás rovněž svalové zapojení trupového svalstva a svalů kolem pletence pánevního a kyčle. Hodnotíme také postavení ramen a lopatek, které by měly být ve středním postavení bez protrakce nebo retrakce.
Vyšetřením modifikované chůze můžeme ozřejmit poruchy, které se při přirozené chůzi nemusí vždy projevit, případně se zvýrazní poruchy, které jsme zjistili při aspekci přirozené chůze. Jedná se např. o chůzi pozpátku, chůzi s elevací horních končetin, chůzi po měkkém povrchu, chůzi se souběžným kognitivním úkolem apod. Samostatnou kapitolou je pak vyšetření chůze u neurologických poruch, které vyžaduje podrobné komplexní neurologické vyšetření a znalost jednotlivých klinických obrazů při lézích centrální nervové soustavy (spastická chůze, ataktická chůze, parkinsonická chůze atd.) [18, 21].
Vyšetření posturální stabilizace a posturální reaktibility
Posturálně stabilizační svalovou funkci vyšetřujeme pomocí testů, které hodnotí kvalitu způsobu zapojení svalů a posoudí funkci svalu během stabilizace. Nejedná se tedy o vyšetření svalové síly, ale o posouzení zapojení svalů, resp. svalových skupin v konkrétní posturální situaci. Základem tohoto vyšetření je posouzení svalové souhry zajišťující stabilizaci páteře, pánve a trupu jako základního rámce pohybu končetin.
Při hodnocení se soustředíme především na následující parametry:
- schopnost stabilizace kloubu, zda se kloub vychyluje nebo zůstává v tzv. centrovaném (neutrálním) postavení,
- v jakém poměru se při stabilizaci zapojují svaly hluboké a povrchové a zda jejich aktivita odpovídá potřebné síle či je nadměrná,
- zda se při stabilizaci nadměrně neaktivují svaly, které mechanicky nesouvisí s daným pohybem,
- symetrii zapojení svalů a jejich posloupnost v zapojení („timing“).
Pro tato vyšetření používáme např. testy na vyšetření „Hlubokého stabilizačního systému páteře“ (HSSP) podle profesora Koláře a metodiky „Dynamické neuromuskulární stabilizace“ (DNS) či velkou řadu jiných nespecifických testů, jako např. výpad na jedné noze, klik apod.
Součástí vyšetření stabilizační funkce páteře je i vyšetření dechového stereotypu, který můžeme vyšetřovat v různých polohách, jednak v lehu, ve stoji, ale také v posturálně náročnějších situacích, jako je např. dřep. Dostaneme tak informaci o aktivaci bránice a také její spolupráci, resp. funkčním vztahu s břišními svaly [18, 20].
Vyšetření svalového tonu
Pokud chceme vyhodnotit poruchy posturální funkce, musíme naše vyšetření vždy rozšířit také o palpační vyšetření svalového napětí. Svalové napětí je totiž jakýmsi „zrcadlem“ funkce centrálního nervového systému. Stav centrálního nervového systému, do něhož se promítají jak vlivy vnitřní (téměř všechny patologické situace, které probíhají v organismu), tak vlivy vnější (např. dlouhodobá stresová zátěž), se navenek projevuje mj. prostřednictvím změn svalového tonu. Svalové napětí je nejen projevem statické funkce, ale projeví se vždy i dynamicky (motoricky). Pakliže nalezneme poruchu postury (včetně posturální reaktibility) a lokomoce, pozorujeme pravidelně i současnou poruchu tonu.
Poruchy svalového napětí jsou spojeny s různými příčinami, a mají proto i různé formy – hypertonie, spasmus, kontraktura, spoušťové body (angl. trigger points), měkké body („bolestivé body“; angl. tender points), rigidita apod.
Ačkoliv se díky palpaci jedná o subjektivní vyšetření, má v rámci komplexního vyšetření hodnocení svalového napětí velkou výpovědní hodnotu a své opodstatnění. Svalový tonus se může měnit v závislosti na velkém množství faktorů (roli zde hraje např. věk, pohlaví, nekompenzovaný trénink a především psychické napětí), a proto vyžaduje důkladnou funkčně diferenciální diagnostiku [18, 31].
Poruchy postury
Během vstupního kineziologického vyšetření fyzioterapeut vychází z jakéhosi „ideálu“ držení těla. Ten je však u každého jedince jiný, protože, jak udává František Véle, je stanovení jednoho standardu pro správné držení těla nemožné, neboť pro každého je správné držení odlišné [21].
Při vyšetření tedy musíme vycházet z individuality každého jedince a tuto jedinečnost potom zahrnout do našeho výstupu a obrazu pacienta. Vyplývá z toho i určitá potřeba zkušenosti terapeuta, nicméně subjektivnímu pohledu vnímání se při vyšetření nikdy vyhnout nemůžeme. Zkušený terapeut tak pomocí proprioceptivního vnímání integruje informace různého druhu, a získává tak celkový přehled o aktuálním stavu konfigurace pohybové soustavy. Kvalita informací hodnocených z celkového dojmu závisí tedy jednak na zkušenostech, ale také na způsobu myšlení vyšetřujícího [21, 22].
Druhý aspekt, který je při vyšetření zásadní, jsou poruchy nebo odchylky od pomyslné „normy“ posturálního držení. Posturální dysharmonie můžeme členit na (1) anatomické (jako např. vrozená dysplazie kyčlí, poúrazově vzniklé morfologické změny), (2) neurologické (mozečkové, vestibulární atd., které vyplývají z neurologické syndromologie) a (3) funkční, které jsou v praxi fyzioterapeuta jedny z nejčastějších. Jedná se o poruchy posturálně stabilizačních funkcí svalů během pohybu i statických pozic.
K nejčastějším příčinám funkčních poruch svalů s posturálními důsledky patří způsoby, jakými byly a jsou naše stereotypizované pohyby vypracovány, posilovány a korigovány. Často tomu tak je v souvislosti s psychickým stavem jedince. Pokud u pacienta dochází k fixaci chybného posturální chování, například jednostrannou, špatně prováděnou pohybovou zátěží, dochází v pohybovém systému k řadě změn – neoptimálnímu zatížení kloubních a vazivových struktur, svalové tuhosti či svalovému útlumu. Tyto změny nejčastěji vyšetřujeme pomocí testů a vyšetřením porušené distribuce svalového napětí, které se nejmarkantněji promítá do způsobu držení těla. Terapeut proto v praxi spoléhá na vyšetřovací schopnosti aspekcí a palpací, které pak kombinuje s funkčními testy, k nimž řadíme i vyšetření aktivit každodenního života [18].
Morfologické změny
Morfologické změny osového skeletu, kloubů a dalších struktur mohou být, a často jsou, limitem terapeutického úspěchu fyzioterapeuta. Tyto vady mohou být jak vrozené, tak získané či kombinované. Příkladem jsou vrozené deformity páteře, poúrazové stavy s trvalými následky, nejrůznější neurologická onemocnění či revmatoidní artritida [18]. V těchto případech musí fyzioterapeut i stomatolog, ve spolupráci s odborníky ostatních oborů (typicky ortoped, neurolog, pediatr, revmatolog), především provést adekvátní diagnostiku a dle toho pacienta léčit v rámci širší mezioborové spolupráce, vždy se základním ohledem na Hippokratovské primum non nocere. I v těchto případech však mohou fyzioterapeut i stomatolog pacientovi velmi prospět, byť již v rámci sekundární, terciární a kvarterní prevence [11, 12, 18].
Ostatní faktory
Nezanedbatelný vliv na posturální chování mají i osobnostní charakteristiky a emoce, které ovlivňují jak psychický stav jedince, tak mají odezvu i v somatickém systému.
Osobnost
Chování jedince má evoluční základ neboli evoluční příběh [25, 32]. Konkrétní chování je podmíněno interakcí genetické výbavy a vlivů prostředí. Chování jedince vychází z komplexních charakteristik lidské osobnosti, přičemž kombinací jednotlivých rozměrů osobnosti vzniká jedinečná kombinace, typická a unikátní pro každého jednotlivého člověka – přehled viz Koukolík [32]. Znalost evolučního vývoje člověka společně se znalostmi fungování mozku dnes umožňuje řadu aspektů lidského chování pochopit [23, 24, 25].
Emoce
Emoce mají na rozhodování člověka fundamentální vliv. Lidská emotivita je svazkem citových vztahů, jejichž základními podobami jsou strach, hněv, smutek, štěstí, hnus a překvapení.
Emoce jsou jevy s duševní (psychickou) i tělesnou (somatickou) složkou [33]. Emotivní jednání je evolučně starší, proto v řadě případů převažuje nad racionálním jednáním [34]. V evoluci člověka hrály emoce zásadní roli, pomáhaly nám vyhýbat se riziku výrazně efektivněji, než to dokáže kognitivní systém, v řadě případů měly i život zachraňující efekt: „pokud na vás běží tygr, zpravidla nesedíte a nepřemítáte, zda na vás útočí, či zda jde jen o optický klam“ [35]. Na danou informaci zpravidla reagujeme nikoliv podle její logické hodnoty, nýbrž podle toho, do jakého rámce je zasazena a jak zapadá do našeho celkového sociálního a emocionálního systému: „zemře-li při nehodě na motocyklu váš příbuzný, ovlivní to váš postoj k motorkám více než stohy statistických analýz“ [35].
Emoce jsou jednou ze základních neurologických funkcí, která má zásadní vliv na vývoj i následný život člověka. Již v průběhu vývoje se posturální a lokomoční vývoj dítěte odvíjí do značné míry od zrakové orientace (nebo sluchové a hmatové u nevidomých), která je vždy spojena s emocemi. Motivační snahou dítěte je totiž přiblížit se k objektu zájmu. V pozdějším věku hrají emoce rovněž podstatnou roli. V závislosti na našich emocích se totiž mění napětí svalů i celkové posturální chování, případně se objevují mimovolní pohyby [19].
Postura a psychika
Z držení těla během pohybu je možné určit psychické rozpoložení i přesto, že posturální funkce nejsou vždy pod volní kontrolou (můžeme je jen omezeně zamaskovat). V řadě psychicky náročných situací dochází především prostřednictvím limbického systému ke změnám svalového napětí a tím i vlastního motorického projevu, což je dobře patrné z držení těla za různých emočních situací. Vidíme, jak se mění svalové napětí a tím i držení těla, když se soustředíme, máme trému, jsme smutní apod. Nefyziologický hypertonus, spojený se vznikem svalových dysbalancí, nastává především při dlouhodobé stresové zátěži, ať už ve fyzickém nebo emočním slova smyslu. I pro tyto stavy nalézáme na těle velmi specifické příznaky a změny, na které také existují konkrétní testy a terapeut by je měl umět vyhodnotit [18, 22].
Funkční posturální poruchy mohou též souviset s nociceptivním drážděním a další reakcí na toto dráždění. Patologická situace v těle vytváří nociceptivní informaci, která pak dál působí jako „spouštěč“ obranných reakcí, aby došlo k co nejmenšímu poškození. Vlastní podíl motorického systému na kontrole nocicepce spočívá v reflexním přeprogramování, tj. ovlivnění výstupní motorické informace. V rámci nouzového šetřícího programu vznikají změny svalové funkce, svalová hypertonie a svalový útlum, jež jsou součástí autoregulačního procesu. Tonické změny spojené s touto reflexní příčinou mohou postihovat celou svalovou skupinu, sval nebo nejčastěji pouze část svalu – zde se jedná o tzv. spoušťové body (angl. trigger points), neboli malé svalové „uzlíky“ [18]. Neméně významná je problematika sníženého svalového napětí – hypotonu, kde je třeba odlišný přístup, zejména je nutné pracovat s hypermobilitou kloubů [18].
Odlišnosti vyšetření fyzioterapeutem a stomatologem
Obtížnost moderní gnatologie tkví v tom, že integruje problematiku tvrdých tkání (ve smyslu morfologie, vzájemného postavení, měření či zobrazování) a měkkých tkání (ve smyslu napětí, tlaku, tahu, bolestí atd.). Gnatolog musí být schopen pracovat jak s tvrdými tkáněmi (např. úprava vzájemného postavení obratlů, rekonstrukce okluze) (obr. 1–5), tak současně také s měkkými tkáněmi (např. uvolňování či posilování svalů), což je pro stomatologa do značné míry nezvyklé. Pokud se však gnatolog soustředí pouze na jednu z těchto složek (např. koncentrace výlučně na okluzi u tzv. „okluzionistů“ nebo na discus articularis u tzv. „diskomaniaků“), druhá složka může působit antagonisticky a terapeutickou snahu tak může zhatit.
Musíme si také uvědomit, že v gnatologii platí, podobně jako v ortodoncii, třetí Newtonův zákon, zákon akce a reakce. Moderní gnatologie se proto bez začleňování vyšetřovacích a terapeutických postupů fyzioterapie neobejde, obě profese, stomatologie i fyzioterapie, si navzájem mají mnoho co předat – jen tak lze dosáhnout funkčně-strukturálně dlouhodobě stabilního výsledku terapie, resp. do značné míry ovlivnit výskyt komplikací a zabránit tak poškození pacienta [2, 7, 8, 12, 36, 37, 38].
Závěr
Dnes rozsáhlé a každým dnem exponenciálně narůstající poznatky o souvislostech postury na jedné straně a svalů, vazů, chrupu, čelistí a temporomandibulárního kloubu na straně druhé již nelze dále opomíjet. V souvislosti s nesprávným vývojem pohybového aparátu, nesprávnými návyky a vysokým psychosociálním stresem (distresem) navíc pozorujeme výrazný nárůst pacientů, kteří potřebují komplexní rehabilitační léčbu. Tyto poznatky tak představují výzvu pro každého stomatologa i fyzioterapeuta. Vyžadují sice na jedné straně extenzivní rozšiřování a prohlubování znalostí i dovedností, na druhé straně však umožňují zabraňovat rozvoji a případně i řešit řadu funkčních problémů stomatognátního systému, které bylo dříve možné řešit jen velmi omezeně.
Rozdíl mezi stomatologem a fyzioterapeutem tkví v tom, že stomatolog je kromě orientace spíše na tvrdé tkáně navíc zvyklý na metrická vyšetření a určitou míru šablonovitosti v péči o pacienty, v souladu s doporučenými postupy (angl. guidelines), zatímco fyzioterapeutická péče je maximálně individualizována, jedná se často o měkké, relativně špatně měřitelné a předatelné techniky, a byť určité protokoly léčby rovněž má, jsou volnější, spíše orientační.
Jako optimální se proto jeví úzká spolupráce stomatologa a fyzioterapeuta, ideálně v rámci jednoho pracoviště, kde se tito specialisté mohou navzájem ovlivňovat a rozvíjet. Vzájemná interakce těchto dvou profesí nesmírně obohacuje obě specializace a výrazně rozšiřuje preventivně-terapeutické možnosti stomatologické i fyzioterapeutické (rehabilitační) péče, v rámci širokého (a v ČR téměř nevyužívaného) terapeutického okna, kde se na jednom okraji nachází asymptomatický pacient, kde lze preventivně-terapeuticky velmi efektivně zasáhnout, na druhém okraji pak chirurgický pacient, kde již nezbývá než operativní léčba (maxilofaciální chirurgie, ortopedie, neurochirurgie). Autoři mohou z vlastní zkušenosti spolupráci stomatologa a fyzioterapeuta v rámci jednoho pracoviště všem kolegům jen doporučit.
Obrazová dokumentace
Literatura
1. Poděbradská R. Komplexní kineziologický rozbor. Funkční poruchy pohybového systému. 1. vydání. Praha: Grada; 2018.
2. Šedý J. Kompendium stomatologie I. 1. vydání. Praha: Triton; 2012.
3. Šedý J. Somatické vyšetření ve stomatologii. 1. vydání. Praha: Galén; 2020.
4. Šedý J, Foltán R, Pánek T. Nové pohledy na funkci temporomandibulárního skloubení. Progresdent. 2012; 5: 16–23.
5. Rinchuse DJ, Kandasamy S. Myths of orthodontic gnathology. Am J Orthod Dentofacial Orthop. 2009; 136: 322–330.
6. Johnston LE Jr. Fear and loathing in orthodontics. Notes on the death of theory. In: Carlson DS (ed.). Craniofacial growth series. Ann Arbor: Center for Human Growth and Development. USA: University of Michigan; 1990, 75–90.
7. Šedý J, Kieslingová A, Žižka R, Kikalová K, Foltán R, Hanzelka T. Klinická anatomie a fyziologie musculus pterygoideus lateralis: nové poznatky. LKS. 2019; 29(11): 226–235.
8. Šedý J, Kieslingová A, Žižka R, Kikalová K, Tauber Z, Kachlík D. Klinický význam vazů temporomandibulárního kloubu v nových kontextech. LKS. 2020; 30(6): 102–109.
9. Čihák R. Anatomie 1. 2. vydání. Praha: Grada Publishing; 2001.
10. Dylevský I. Funkční anatomie. 1. vydání. Praha: Grada Publishing; 2009.
11. Rocabado M, Iglarsh ZA. Musculoskeletal approach to maxillofacial pain. 1. vydání. Philadelphia: J. B. Lippincott Comp.; 1991.
12. Okeson JP. Management of temporomandibular disorders and occlusion. 8. vydání. USA: Elsevier; 2020.
13. Rocabado M. Theoretical and Hans-on Master class. Cervical and craniomandibular dysfunctions. 1. vydání. Rumunsko: SynergyOAcademy; 2018.
14. Rocabado M. Theoretical and Hans-on Master class II. Cervical and craniomandibular dysfunctions. 1. vydání. Rumunsko: SynergyOAcademy; 2018.
15. Rocabado M. Cranio-cervical and cranio-mandibular dysfunctions. Diagnosis and approach to treatment of temporomandibular joints. 1. vydání. Chile: Instituto Rocabado; 2019.
16. D‘Attilio M, Filippi MR, Femminella B, Festa F, Tecco S. The influence of an experimentally-induced malocclusion on vertebral alignment in rats: a controlled pilot study. Cranio. 2005; 23(2): 119–129.
17. Sutherland K, Vanderveken OM, Tsuda H, Marklund M, Gagnadoux F, Kushida CA, Cistulli PA. Oral appliance treatment for obstructive sleep apnea: an update. J Clin Sleep Med. 2014; 10(2): 215–227.
18. Kolář P et al. Rehabilitace v klinické praxi. 1. vydání. Praha: Galén; 2009.
19. Červenková R, Kolář P. Labyrint pohybu. 1. vydání. Praha: Vyšehrad; 2018.
20. von Piekartz HJM. Craniofacial pain. Neuromuscular assessment, treatment and management. 1. vydání. UK: Elsevier; 2007.
21. Véle F. Kineziologie. 1. vydání. Praha: Triton; 2006.
22. Véle F. Vyšetření hybných funkcí z pohledu neurofyziologie. Příručka pro terapeuty pracující v neurorehabilitaci. 1. vydání. Praha: Triton; 2012.
23. Lieberman DE. Evolution of human head. 1. vydání. USA: Belknap Press; 2011.
24. Lieberman DE. Příběh lidského těla. Evoluce, zdraví a nemoci. 1. vydání. Brno: Jan Melvil Publishing; 2016.
25. Šedý J. Základy evoluční teorie pro stomatology. 1. vydání. Praha: Galén; 2019.
26. Eliška O, Elišková M. Aplikovaná anatomie pro fyzioterapeuty a maséry. 1. vydání. Praha: Galén; 2009.
27. Bogduk N. The anatomical basis for cervicogenic headache. J Manipulative Physiol Ther. 1992; 15: 67–70.
28. Bogduk N. Cervicogenic headache: anatomic basis and pathophysiologic mechanisms. Curr Pain Head Rep. 2001; 5: 382–386.
29. Bogduk N, Govind J. Cervicogenic headache: an assessment of the evidence on clinical diagnosis, invasive tests, and treatment. Lancet Neurol. 2009; 8: 959–968.
30. Biondi DM. Cervicogenic headache: a review of diagnostic and treatment strategies. J Am Osteopath Assoc. 2005; 105(4 Suppl 2): 16S–22S.
31. Richter P, Hebgen E. Spouštěcí body a funkční svalové řetězce v osteopatii a manuální terapii. 1. vydání. Praha: Pragma; 2007.
32. Koukolík F. Sociální mozek. 2. vydání. Praha: Karolinum; 2016.
33. Honzák R. Psychosomatická prvouka. 1. vydání. Praha: Vyšehrad; 2017.
34. Šedý J, Žižka R, Kikalová K, Foltán R, Hanzelka T. Kritické myšlení. LKS. 2019, 29(5): 103–113.
35. Taleb NN. Černá labuť. 1. vydání. Praha: Paseka; 2011.
36. Dylevský I, Druga R, Mrázková O. Funkční anatomie člověka. 1. vydání. Praha: Grada Publishing; 2000.
37. Kolář P et al. Základy klinické rehabilitace. 1. vydání. Praha: Galén; 2015.
38. Skinner MA, Robertson CJ, Kingshott RN, Jones DR, Taylor DR. The efficacy of a mandibular advancement splint in relation to cephalometric variables. Sleep Breath. 2002; 6(3): 115–124.
19. 2. 2022
Print: LKS. 2022; 32(2): 26 – 38
Autoři:
Fotografie
- Archiv autorů
Rubrika:
Téma:

