Změna šíře rozštěpové štěrbiny u dětí s jednostranným celkovým rozštěpem v období mezi rekonstrukcí rtu a patra – pilotní studie
Původní sdělení
Souhrn: Rozštěpové vady jsou jednou z nejčastějších vrozených vývojových vad obličeje. Dítě s celkovým rozštěpem podstupuje v prvním roce života dvě základní operace – rekonstrukci rtu (ve Fakultní nemocnici Brno prováděnou neonatálně) a rekonstrukci patra. Vývoj postavení alveolárních segmentů rozštěpené horní čelisti v čase je standardně sledován pomocí sádrových diagnostických modelů. Pro přesnější hodnocení je výhodou převedení sádrových modelů do digitální podoby pomocí 3D skeneru. Cílem pilotní studie bylo porovnat postavení alveolárních segmentů a změnu šíře rozštěpové štěrbiny v období mezi časnou operací rtu v prvním měsíci života a operací patra v půl roce věku u dětí s celkovým jednostranným rozštěpem rtu a patra.
Klíčová slova: celkový rozštěp, neonatální rekonstrukce rozštěpu rtu, 3D digitalizace otisku maxilly, šíře rozštěpové štěrbiny
Changes in cleft width in patients with unilateral cleft lip and palate between lip closure and palate closure – a pilot study
Original article
Summary: Cleft lip/lip and palate is one of the most common congenital facial malformations. Pediatric patients with cleft lip and palate should undergo two essential surgeries in the first year of life; cleft lip reconstruction (being performed in neonatal period at the University Hospital Brno) and palate reconstruction. Positioning of lateral and medial alveolar segments during children‘s growth is monitored using study dental models of the upper arch. Using 3D scans of study models is preferred in order to obtain more accurate measurements. The aim of the pilot study was to compare positioning of cleft aleveolar segments and particularly the change of cleft width in children with unilateral cleft lip and palate between the neonatal cleft lip closure and palate closure at six months of age.
Key words: cleft lip and palate, neonatal cleft lip reconstruction, 3D scans, cleft width
Úvod
Zahájení primární chirurgické léčby u pacientů s rozštěpovou vadou obličeje je neustálým předmětem odborné diskuze. V České republice je v posledním desetiletí pozorován trend časné operace rozštěpu rtu v neonatálním období (1, 2). Tato metoda může být prováděna pouze na pracovištích disponujícím jak technickým vybavením pro neonatální operativu, tak i proškoleným personálem se zkušenostmi s péčí o novorozence. Při splnění těchto podmínek je možné provádět operaci rozštěpu rtu již od 2. dne života. Na Oddělení dětské plastické chirurgie Fakultní nemocnice Brno (ODPCH FN Br no) je neonatální sutura rozštěpu rtu prováděna již od roku 2005 a v dalších deseti letech bylo v tomto timingu operováno již více než 300 dětí (3). Druhý výkon, primární operace patra u celkových rozštěpů, následuje na ODPCH od šestého měsíce věku dítěte.
Rozštěpová vada má vliv nejen na vzhled celého obličeje, ale má i funkční důsledky (4) – ovlivňuje vývoj horní čelisti (5) a vývoj řeči (6), způsobuje špatnou ventilaci středoušní dutiny a časté sekretorické otitidy (7). Pacienti s rozštěpovou vadou obličeje trpí sníženým sebevědomím a dalšími psychologickými obtížemi (8).
Pro dobrý léčebný výsledek je nutný multioborový rozštěpový tým (1, 3, 9). Podle některých studií je pro budoucí výsledek důležitější zkušenost a erudice členů rozštěpového týmu než typ rozštěpu a jeho velikost (10).
Timing chirurgického řešení rozštěpové vady je otázkou mnoha odborných diskuzí (5, 11 – 12). Některé zdroje uvádějí, že primární rekonstrukce rtu, resp. patra v nízkém věku, může vést k negativnímu ovlivnění růstu čelisti (13, 14). Na druhé straně jsou publikovány studie, které tato tvrzení nepodporují (2, 15 – 16).
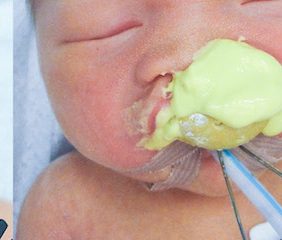
Sledování vývoje horní čelisti u dětí s celkovým rozštěpem je standardně prováděno pomocí sádrových diagnostických modelů. Ty jsou na ODPCH zhotovovány u pacientů před operací rozštěpu rtu i patra, z důvodu menší traumatizace dítěte a získání co nejpřesnějších modelů vždy až po uvedení do celkové anestezie a po zajištění dýchacích cest (obr. 1).
Cílem studie bylo zjistit, jak se mění vzájemné vztahy mezi segmenty rozštěpené čelisti a rozštěpovou štěrbinou v období mezi neonatální operací rtu a operací patra od 6. měsíce věku u pacientů s celkovým jednostranným rozštěpem. Sádrové diagnostické modely zhotovené před operací rozštěpu rtu a před operací patra byly zdigitalizovány pomocí 3D skeneru a byla vytvořena metodika pro jejich hodnocení.
Materiál a metody
Ve studii byli prospektivně sledováni pacienti s celkovým jednostranným rozštěpem, kteří byli operováni v letech 2010 až 2012 na ODPCH FN Brno. Všichni pacienti podstoupili operaci rozštěpu rtu v neonatálním období. Operace byla provedena jedním operatérem (MUDr. J. Vokurková) a jednou operační metodou. U všech pacientů byl zhotoven otisk horní čelisti před operací rozštěpu rtu a následně druhý otisk před operací rozštěpu patra po 6. měsíci věku. Z celkového počtu 38 pacientů, operovaných ve sledovaném období pro celkový jednostranný rozštěp, bylo do pilotní části studie zařazeno prvních 8 pacientů dle data narození, u kterých byly oba sádrové otisky kompletní, technicky dobře provedené a tedy vhodné k digitalizaci. Medián věku pacientů při operaci rozštěpu rtu byl 6 dnů (min-max 3 – 25), medián věku při operaci rozštěpu patra odpovídal 6 měsícům (min-max 6 – 8). V souboru převažoval celkový pravostranný rozštěp (5 dětí), většinu pacientů tvořili chlapci (5 dětí).
Sádrové modely byly digitalizovány pomocí systému ceramill® CAD/CAM s využitím 3D skeneru ceramill® map300 a následně hodnoceny.
Pro správné vyhodnocení skenů bylo nezbytné nejprve stanovit referenční body. Základní stanovení referenčních bodů na horní čelisti vycházelo ze systému popsaného Seckelem v roce 1995 na sádrových odlitcích (17) (obr. 2), ze kterého dodnes vychází řada autorů při hodnocení změn na horní čelisti po operaci rozštěpu (18, 19). Při statistickém hodnocení byly sledovány tyto základní parametry: šíře čelistního oblouku (a tím i šíře rozštěpové štěrbiny v oblasti tvrdého patra) a šíře rozštěpové štěrbiny v oblasti alveolárního oblouku.
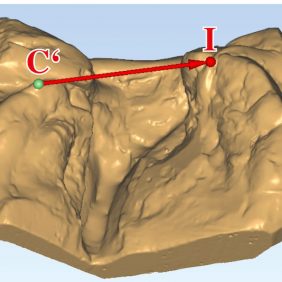
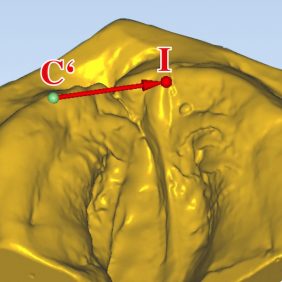
Pro hodnocení šíře alveolárního oblouku byly využity původní Seckelovy body C a C‘, které odpovídají špičákovým bodům na obou stranách horní čelisti, a body Q, Q‘, místa, kde laterální sulcus protíná gingivální zářez. Pro měření šíře rozštěpové štěrbiny v oblasti alveolárního oblouku byla nejpřesněji hodnotitelná vzdálenost od bodu I, reprezentujícího papillu incisivu, k referenčnímu špičákovému bodu C‘ (vzdálenost I–C‘) (obr. 3), (obr. 4), dále pak vzdálenost I–Q‘ (vzdálenost mezi papilla incisiva a místem, kde laterální sulcus protíná gingivální zářez na rozštěpové straně). Porovnáním změn šíře čelistního oblouku a šíře rozštěpové štěrbiny v čase je možné hodnotit vzájemné postavení alveolárních segmentů a patrových desek rozštěpené čelisti.
Během digitálního hodnocení bylo shledáno, že využití původně navržené vzdálenosti pro měření rozštěpové štěrbiny, vzdálenosti P–L (vzdálenost mezi bodem P, laterálním okrajem premaxilly, a bodem L, nejlaterálnějším okrajem alveolárního oblouku rozštěpové strany) je limitováno častou absencí bodu P i L na podrobnějších digitálních skenech. Proto bylo nutné definovat nový referenční bod B (bod ležící na laterálním okraji alveolu, který je jasně identifikovatelný na všech otiscích před a po operaci), a dále bod F, který je umístěn kraniálně na laterálním okraji alveolárního segmentu na rozštěpové straně na hranici přechodu processus alveolaris maxillae a processus palatinus maxillae a tvoří vrchol trojúhelníku, jehož základnu představuje spojnice dříve definovaného bodu I (papilla incisiva) a nově definovaného bodu B (ležícího na laterálním okraji alveolárního oblouku na rozštěpové straně). Vzdálenost I–B doplňuje při popisu šíře rozštěpové štěrbiny vzdálenosti I–C‘a I–Q‘. Pomocí naměřeného úhlu IFB (na obrázku označený α) je možné lépe popsat změny maxilly po neonatální sutuře rtu ve třetím rozměru (obr. 5).
Ideálně by měl tento úhel odpovídat 180°, tedy fyziologickému stavu, kdy čelistní oblouk je v rovině a není přerušen rozštěpem. Při rozštěpu vzniká štěrbina, která přibližně odpovídá tvaru trojúhelníka s vrcholovým úhlem ostřejším než 180°. Po operaci by se tento úhel měl opět zvětšovat k ideální hodnotě 180°. Změna velikosti tohoto úhlu ve „stropu“ rozštěpové štěrbiny ukazuje vývoj vzájemného postavení alveolárních segmentů v čase.
Naměřené hodnoty byly statisticky zhodnoceny pomocí Wilcoxonova párového testu.
Výsledky
Na digitálních skenech pacientů zařazených do studie byly hodnoceny následující základní ukazatele. První parametr, šíře alveolárního oblouku mezi referenčními body v oblasti špičáků (vzdálenost C a C‘), se u většiny pacientů v období od operace rozštěpu rtu do operace patra zmenšil, medián rozdílů naměřených délek byl 2,74 mm. Vzdálenost Q–Q‘ (vzdálenost mezi dásňovými zářezy na vnitřní straně alveolu) se v čase zmenšila o 2,98 mm a tento rozdíl byl statisticky významný (p-value 0,043).
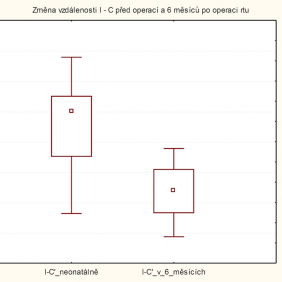
Další skupina parametrů reprezentuje šíři rozštěpové štěrbiny, tedy jak vzdálenost mezi špičákovým bodem a papilla incisiva (vzdálenost I–C‘), tak i vzdálenosti I–B (vzdálenost mezi papilla incisiva a nově definovaným bodem na laterálním okraji rozštěpeného alveolu) a I–Q‘ (vzdálenost mezi papilla incisiva a místem, kde laterální sulcus protíná gingivální zářez na rozštěpové straně). Všechny zmíněné vzdálenosti se statisticky významně zmenšovaly. Medián změny vzdálenosti I–C‘ byl 3,63 mm (p-value 0,012) (graf 1), vzdálenosti I–B 3,41 mm (p-value 0,017) a vzdálenosti I–Q‘ 4,03 mm (p -va lue 0,025).
Posledním měřeným ukazatelem byl úhel IFB (α). Medián změny velikosti úhlu IFB šest měsíců po neonatální operaci rtu odpovídal 12,3° (graf 2) a tento rozdíl byl statisticky významný (p-value 0,036).
Diskuze
Digitalizace sádrových otisků je nový způsob, jak neinvazivně měřit, objektivně porovnávat a archivovat situaci horní čelisti u rozštěpových pacientů v průběhu léčby. Dlouhodobé sledování a multioborová dispenzarizace u těchto pacientů je nevyhnutelnou podmínkou pro úspěšnou terapii. 3D technologie nám nabízí nový nástroj pro sledování růstu skeletu maxilly a mandibuly ovlivněné rozštěpovou vadou do dospělosti a navíc umožňuje plánování následné ortodontické a stomatochirurgické léčby (20, 21).
Pro 3D hodnocení skenů bylo nutné rozšířit systém stávajících referenčních bodů. Dříve definované vzdálenosti I–C‘, I–Q‘, Q–Q‘ a C–C‘, vycházející z původních referenčních bodů popsaných Seckelem, byly doplněny o nově popsaný bod B na laterálním okraji alveolárního segmentu (resp. vzdálenost I–B) a úhel IFB ve „stropu“ rozštěpové štěrbiny.
Jak první parametr, šíře alveolárního oblouku mezi referenčními body v oblasti špičáků (vzdálenost C a C‘), tak i vzdálenost Q–Q‘ se od neonatální operace rtu do operace patra v 6 měsících věku zmenšily. Toto zjištění podporuje názor, že po neonatální operaci rtu dochází ke zmenšování rozštěpové štěrbiny tím, že sutura rtu vytváří přirozený nasoalveolární molding.
Šíře rozštěpové štěrbiny reprezentovaná vzdálenostmi zejména mezi špičákovým bodem a papilla incisiva (vzdálenost I–C‘) se také v průběhu doby od neonatální sutury rtu do operace patra zmenšila. Stejný výsledek ukazuje i porovnání vzdáleností I–B a I–Q‘. Všechny rozdíly byly hodnoceny jako statisticky významné. Tento výsledek dokládá zmenšování rozštěpové štěrbiny v oblasti alveolárních oblouků ve sledovaném období od operace rozštěpu rtu do operace patra. V tomto období docházelo také k zvětšování úhlu IFB, a to i přesto, že samotná vzdálenost I–B se zkracuje. To je možné díky tomu, že se současně mění směrem kaudálním poloha bodu F – pomyslného vrcholu rozštěpové štěrbiny v období mezi neonatální operací rozštěpu rtu a operací patra.
První zmínky o časné operaci rozštěpu rtu najdeme již v 60. letech 20. století (22), většího povědomí se však této metodě dostalo až v letech sedmdesátých až devadesátých, zejména díky anglickému plastickému chirurgovi Desaiovi a dalším (23–25). Podle dostupných informací je v současné době prováděna ve Francii, na Slovensku a v České republice (1–3, 26 – 27). V České republice se neonatální operace rtu provádí na dvou pracovištích, v Brně a v Praze, v obou případech byly prezentovány již desetileté výsledky neonatální rekonstrukce rozštěpu rtu (3, 28).
V posledních letech je ve spojení s časnou operací rozštěpu rtu diskutováno použití celkové anestezie v tak brzké době po narození. V USA nyní probíhají tři velké studie zabývající se vlivem celkové anestezie na vyvíjející se mozkovou tkáň (29). Dostupná studie Mayo Clinic ukazuje větší výskyt poruch učení u dětí, které do 3 let věku opakovaně podstoupily celkové anestezie (30). Neodpovídá však na otázku, jak přistupovat k dítěti s celkovým rozštěpem a tedy s nutností minimálně dvou operací v prvním roce/letech života vyplývající již z podstaty vady. Petráčková et al. (31) ve studii porovnávající skupiny dětí, které podstoupily časnou a odloženou operaci rtu, neprokázala negativní vliv časné anestezie na výši inteligenčního kvocientu, naopak potvrdila kladný vliv časné operace rtu na psychosociální vývoj dětí s rozštěpem. Vokurková et al. považují za optimální dobu pro neonatální rekonstrukci rtu první týden života a uvádějí, že časná neonatální operace rtu má pozitivní vliv na somatický vývoj dítěte, pozitivní psychosociální vliv na rodinu a tím zpětnou vazbou i na dítě (1).
Skupina odborníků preferující pozdější timing operací rozštěpu rtu i patra argumentuje obavou ze zastavení růstu horní čelisti po časné primární operaci rtu (myšleno dříve než ve 3 měsících věku) (14) či po časné operaci patra (dříve než v roce věku) (32). Jiné studie vliv timingu chirurgických výkonů na stav horní čelisti nepotvrzují (15 – 16). Borský et al. (2) ve své práci prokázali růst a přiblížení čelistních segmentů po neonatální operaci rtu a tím podporují názor o nezastavení růstu horní čelisti. Zmenšení rozštěpové štěrbiny po neonatální operaci rozštěpu rtu prokázali ve svém souboru také slovenští autoři (26). Pro větší komplexnost popisu dané problematiky by proto bylo vhodné srovnání souboru neonatálně operovaných dětí se souborem dětí s odloženou suturou rozštěpu rtu. Výsledky této pilotní studie jsou nicméně ve shodě s pozorováním pražských i slovenských autorů.
Závěr
Byla vytvořena metodika digitalizace sádrových otisků a stanovení referenčních bodů vhodných pro 3D digitalizaci. U pacientů s celkovým jednostranným rozštěpem rtu, čelisti a patra bylo prokázáno zmenšení rozštěpové štěrbiny v oblasti alveolárních oblouků v průběhu půl roku po neonatální operaci rozštěpu rtu. Byla potvrzena tendence k normalizaci postavení alveolárních segmentů v dutině ústní.
Obrazová dokumentace
Literatura
1. Vokurková J, Elstnerová L, Lukášová O, Hufová I. Vývoj neonatální péče a zhodnocení zkušeností prvních pěti let operací rozštěpu rtu v neonatálním období. Čes-slov Pediat, 2011, 66(6): 356–62.
2. Borsky J, Veleminska J, Jurovčík M, Kozak J, Hechtova D, Tvrdek M, et al. Successful early neonatal repair of cleft lip within first 8 days of life. Int J Pediatr Otorhinolaryngol, 2012, 76(11): 1616 – 1626.
3. Vokurková J, Elstnerová L, Košková O, Wechsler D, Fiala M, Jimramovský T. Neonatální rekonstrukce rtu při rozštěpové vadě obličeje – 10 let zkušeností FN Brno. Neonatologické listy, 2015, 21(1): 28 – 30.
4. Goodacre T, Swan M. Cleft lip and palate: current management. Paediatr Child Heal, 2012, 22(4): 160 – 168.
5. Shi B, Losee J. The impact of cleft lip and palate repair on maxillofacial growth. Int J Oral Sci, 2015, 7(1): 14 – 17.
6. Klenková J. Logopedie. 1.vydání, Grada Publishing, a. s, 2006, 233.
7. Kuo C, Lien C, Chu C, Shiao A. Otitis media with effusion in children with cleft lip and palate: a narrative review. Int J Pediatr Otorhinolaryngol, 2015, 7(1): 14 – 17.
8. Alansari R, Bedos C, Allison P. Living With Cleft Lip and Palate: The Treatment Journey. Cleft Palate Craniofac J, 2014, 51(2): 222 – 229.
9. Borský J, Hubáček M, Kozák J, Kašparová M, Fišer J, Dostálová T. Rozštěpy rtu a patra, plánování počáteční fáze léčby a interdisciplinární péče u pacientů v novorozeneckém a batolecím věku. Prakt zub Lék, 2012, 60(1): 14 – 20.
10. Wiggman K, Larson M, Larson O, Semb G, Brattstrom V. The influence of the initial width of the cleft in patients with unilateral cleft lip and palate related to final treatment outcome in the maxilla at 17 years of age. Eur J Orthod, 2013, 35(3): 335 – 340.
11. Kobus K, Kobus-Zaleśna K. Timing of cleft lip and palate repair. Dev Period Med, 2014, 18(1): 79 – 83.
12. Kuijpers-Jagtman AM, Long RE. The influence of surgery and orthopedic treatment on maxillofacial growth and maxillary arch development in patients treated for orofacial clefts. Cleft Palate-Craniofacial J, 2000, 37(6): 527–1 – 527–12.
13. Xu X, Zheng Q, Lu D, Huang N, Li J, Li S, et al. Timing of palate repair affecting growth in complete unilateral cleft lip and palate. J Cranio-Maxillofacial Surg, 2012, 40(8): 358–362.
14. Kratochvílová I, Urbanová W, Koťová M. 5-letý index u pacientů s celkovým jednostranným rozštěpem. Ortodoncie, 2014, 23(4): 211–26.
15. Zemann W, Kärcher H, Drevenšek M, Koželj V. Sagittal maxillary growth in children with unilateral cleft of the lip, alveolus and palate at the age of 10 years: An intercentre comparison. J Cranio-Maxillofacial Surg, 2011, 39(7): 469–74.
16. Swennen G, Berten JL, Schliephake H, Treutlein C, Dempf R, Malevez C, et al. Midfacial morphology in children with unilateral cleft lip and palate treated by different surgical protocols. Int J Oral Maxillofac Surg, 2002, 31(1): 13–22.
17. Seckel N, Van der Tweel I, Elema G, Specken T. Landmark positioning on maxilla of cleft lip and palate infant – a reality? Cleft Palate Craniofac J, 1995, 32(5): 434 – 441.
18. Harila V, Ylikontiola LP, Palola R, Sándor GK. Maxillary arch dimensions in cleft infants in Northern Finland. Acta Odontol Scand, 2013, 71(3 – 4): 930–936.
19. Braumann B, Keilig L, Bourauel C, Jäger A. Three-dimensional analysis of morphological changes in the maxilla of patients with cleft lip and palate. Cleft Palate-Craniofacial J, 2002, 39(1): 1–11.
20. Zhou Q, Wang Z, Chen J, Song J, Chen L, Lu Y. Development and evaluation of a digital dental modeling method based on grating projection and reverse engineering software. J Prosthet Dent, 2015, 115(1): 42–46.
21. Peluso MJ, Josell SD, Levine SW, Lorei BJ. Digital models: An introduction. Semin Orthod, 2004, 10(3): 226 – 238.
22. Lewin M. Management of cleft lip and palate in the United States and Canada. Plast Reconstr Surg, 1964, 33(4): 383–394.
23. Desai SN, Bailey B. Primary treatment of cleft lip and palate. Dent Update, 1977, 4(1): 17 – 26.
24. Denk M, Magee WJ. Cleft palate closure in the neonate: preliminary report. Cleft Palate Craniofac J, 1996, 33(1): 57 – 61.
25. Nakajima T, Yoshimura Y. Early repair of unilateral cleft lip employing a small triangular flap method and primary nasal correction. Br J Plast Surg, 1993, 46(7): 616 – 618.
26. Valentová-Strenáčiková S, Malina R, Selecká P, Lehocký J. Zmeny alveolárnej šírky rozštepu u detí do jedného roka s jednostranným kompletným rozštepom pery a podnebia. Rozhl Chir, 2011, 90(4): 250 – 253.
27. Mcheik J, Sfalli P, Bondonny J, Levard G. Early repair for infants with cleft lip and nose. Int J Pediatr Otorhinolaryngol, 2006, 70(10): 1785 – 1790.
28. Biskupová V, Mixa V, Jurovčík M. Anesteziologický postup u novorozenců s rozštěpovou vadou rtu, čelisti, patra. Neonatologické listy, 2015, 21(1): 34 – 36.
29. Sinner B, Becke K, Engelhard K. General anaesthetics and the developing brain: an overview. Anaesthesia, 2014, 69(9): 1009– 1022.
30. Wilder R, Flick R, Sprung J, Katusic S, Barbaresi W, Warner D, et al. Early exposure to anesthesia and learning disabilities in a population-based birth cohort. Anesthesiology, 2009, 110(4): 796–804.
31. Petráčková I, Zach J, Borský J, Černý M, Hacklová R, Janota J, et al. Early and late operation of cleft lip and intelligence quotient and psychosocial development in 3–7 years. Early Hum Dev, 2015, 91(2): 149–152.
32. Liao Y-F, Cole TJ, Mars M. Hard palate repair timing and facial growth in unilateral cleft lip and palate: a longitudinal study. Cleft Palate-Craniofacial J, 2006, 43(5): 547–556.
2. 11. 2016
Print: LKS. 2016; 26(11): 236 – 240
Autoři:
Fotografie
- Archiv autorů
Rubrika:
Téma: